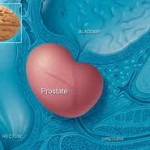
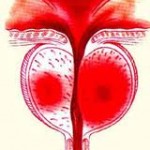
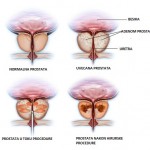
Osnova prostate formira se u toku razvoja fetusa čovjeka. Od rođenja do puberteta prostata lagano raste, a definitivnu veličinu od 20g (+-6), postiže između 20 i 30 godine života. Iako je prostata po svojoj dimenziji (5 cm X 4cm X 2,5cm) i težini, mali organ, ona je sjedište čestih i značajnih oboljenja.
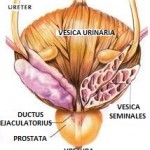
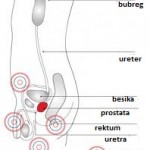
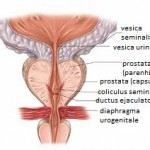
Prostata je po građi djelimično mišićni, a djelimično žljezdani organ. Nalazi se neposredno ispod mokraćne bešike, na mjestu gdje se iz nje izdvaja uretra – kanal koji izvodi mokraću iz bešike (slika 2). Njen gornji, širi dio, nalazi se neposredno iza stidne kosti, a prema dolje sužava se tako da se iz njenog vrha nastavlja uretra i sjemenovodi.
Uvećana prostata nalazi se na putu oticanja mokraće u spoljnju sredinu, zbog toga se sve teže prazni mokraćna bešika kako se prostata sa godinama uvećava
Funkcija prostate
Prostata je žlijezda, koja proizvodi tečnost (fluid) koja služi za prenošenje sperme i to je njena glavna funkcija. Čovjek bi bez tog fluida bio sterilan (slika br.3). Prostata proizvodi tečnost koja izlazi sa spermom kada se prazne sjemene kesice. Ona je prije svega od primarnog značaja za fertilitet, a ne za potenciju. Tečnost, koju proizvodi prostata, održava spermatozoide u životu dok krče put do jajne ćelije. Spermatozoidi se stvaraju u testisima, dok hormoni regu-lišu: rast prostate, formiranje tečnosti prostate i produkciju sperme.
Dnevno se luči oko 2ml sekreta prostate. Sekret ima alkalnu (baznu) reakciju, a njegov glavni sastojak je voda. U njoj su rastvorene razne mineralne i organske materije. Prostata je glavni izvor limunske kiseline u sjemenoj tečnosti. Cink se nalazi u velikim količinama u prostati i njenom sekretu djeluje kao antibakterijski faktor, koji je važan za metabolizam (razmjenu materija) spermatozoida.
Od organskih materija treba pomenuti lipide (masne materije). U sekretu prostatae otkriveno je više fermenata. Kisela fostafaza prostate je ferment koji učestvuje u razlaganju spojeva fosforne kiseline. Alkalna reakcija sekreta prostate je veoma važna jer neutrališe kiselost vaginalnog sekreta i tako stvara povoljne uslove za kretanje i druge funkcije spermatozoida. Prostata i sjemene kesice spadaju u polne žlijezde sa “spoljnim lučenjem”.
Nema dokaza da ova žlijezda luči hormone. Sekret prostate služi kao tečna sredina u kojoj spermatozoidi nalaze hranljive materije, ili se oslobađaju izvjesni produkti metabolizma.
Ćelije žljezdanih mješkova i izvodnih kanalića prostate stvaraju i Specifični Prostatični Antigen (PSA), ferment koji učestvuje u razgradnji ugrušaka sperme.
| Normalne vrijednosti PSA u krvi iznose do 4 ng/ml. Nivo ovog fermenta povećan je u krvi poslije masaže ili biopsije prostate, kod zapaljenja i tumora prostate. |
UTICAJ CINKA NA FUNKCIJU PROSTATE I POTENCIJU MUSKARCA
Cink po svojoj funkciji kontrolise i upravlja procesima razmjene materija, nadzire rad enzimskih sistema, odrzava integritet celija. Nalazi se u sastavu brojnih, vrlo vaznih enzima koji obavljaju veoma sirok dijapazon razlicitih funkcija, od rasta I obnavljanja celija do produkcije visoko specificnih hormona. (testosterona)
Za cink se često kaže da je bitan element u tragovima, iako je on u osnovi metal. Male količine ovog elementa su dovoljne za ljudsko zdravlje. Cink se koristi u liječenju raznih zdravstvenih problema i prevenciji nedostatka cinka. Koristi se za liječenje usporavanja rasta djece, akutne dijareje i sporog zarastanja rana.
Pomaže u jačanju imunološkog sistema, pruža olakšanje kod uobičajene prehlade i rekurentne infekcije uha. Pomaže u sprječavanju respiratornih infekcija u donjem dijelu respiratornog trakta. Cink se također koristi za liječenje malarije i drugih bolesti uzrokovanih raznim parazitima
Mnoga istrazivanja su pokazala da nivo cinka u spermi odgovara nivou cinka u samoj prostati. Kod pacijenata oboljelih od hronicne upale prostate nadjeno je da im je smanjena koncentracija cinka u prostati. Cink je znacajan u formiranju aktivne sperme covjeka. Istrazivanja su pokazala da unosenjem dodatnih kolicina cinka dolazi do nestajanja simptoma hronicne upale prostate kod vecine ljudi. Cink se prvenstveno koristi za liječenje seksualnih zdravstvenih problema kao što su benigna hiperplazija prostate, erektilna disfunkcija i muška neplodnost.
 Postavlja se pitanje kako mozemo posredstvom ishrane povecati nivo cinka,
Postavlja se pitanje kako mozemo posredstvom ishrane povecati nivo cinka,
ili drugim rijecima, koje namirnice sadrze znacajne kolicine cinka.
NAMIRNICE NAJBOGATIJE CINKOM
| 100 g namirnica | Mg cinka |
| Grasak | 4.00 |
| Sargarepa | 2.00 |
| Ostrige | 143.00 |
| Morski rakovi | 20.00 |
| Orasi | 3.00 |
| Psenicne mekinje | 14.00 |

Cink možemo ,takodje, naći u hrani kao što je nemasna govedina, riba, orašasti plodovi, zivina, žitarice, voće poput banana i avokada, povrće kao što su krastavci, slatki krompir, spanac, nemasni mliječni proizvodi.
Ako često jedete preradjenu hranu, onda sigurno ne dobijate dovoljno cinka, jer proeradjena hrana sadrži malo cinka i aditive koji uzrokuju iscrpljivanje cinka u tijelu. Unos hrane na bazi soje, dodaci gvozdja, kravlje mlijeko i mekinje takođe ometaju apsorpciju cinka. Vegetarijanska ishrana ima malo cinka i vegetarijancima se preporučuje uzimanje dodataka cinka kako bi zadovoljili svoje dnevne potrebe.
Prema tome,cink pomaze u lijecenju oboljele prostate, povecava pokretljivost spermatozoida i poboljsava potenciju.
1. Broj spermija
Važna karakteristika cinka je da je odlučujući faktor za kvalitet sperme kod muškaraca.
2. Zdravlje prostate
Cink igra važnu ulogu u zdravlju prostate. Nizak nivo cinka kod muškaraca rezultuje većim rizik od karcinoma prostate. Većina malignih stanja prostate je uzrokovana niskim nivoima cinka. Dodatak cinka smanjuje povećanje prostate u velikoj mjeri.
Cink je vrlo važan za opste i seksualno zdravlje. Prehrana treba sadržati dovoljne količine ovog elementa u tragovima. Proteini sadrže velike količine ovog minerala, a crveno meso je dobar izvor cinka.
Muškarcima treba oko 11mg cinka dnevno.

PROSTATA I ZAPALJENJA PROSTATE
Prostata je žlijezda, koja proizvodi tečnost (fluid) koja služi za prenošenje sperme i to je njena glavna funkcija. Čovjek bi bez tog fluida bio sterilan (slika br.3). Prostata proizvodi tečnost koja izlazi sa spermom kada se prazne sjemene kesice. Ona je prije svega od primarnog značaja za fertilitet, a ne za potenciju. Tečnost, koju proizvodi prostata, održava spermatozoide u životu dok krče put do jajne ćelije. Spermatozoidi se stvaraju u testisima, dok hormoni regu-lišu: rast prostate, formiranje tečnosti prostate i produkciju sperme.
Dnevno se luči oko 2ml sekreta prostate. Sekret ima alkalnu (baznu) reakciju, a njegov glavni sastojak je voda. U njoj su rastvorene razne mineralne i organske materije. Prostata je glavni izvor limunske kiseline u sjemenoj tečnosti. Cink se nalazi u velikim količinama u prostati i njenom sekretu djeluje kao antibakterijski faktor, koji je važan za metabolizam (razmjenu materija) spermatozoida.
Od organskih materija treba pomenuti lipide (masne materije). U sekretu prostatae otkriveno je više fermenata. Kisela fostafaza prostate je ferment koji učestvuje u razlaganju spojeva fosforne kiseline. Alkalna reakcija sekreta prostate je veoma važna jer neutrališe kiselost vaginalnog sekreta i tako stvara povoljne uslove za kretanje i druge funkcije spermatozoida. Prostata i sjemene kesice spadaju u polne žlijezde sa “spoljnim lučenjem”. Nema dokaza da ova žlijezda luči hormone. Sekret prostate služi kao tečna sredina u kojoj spermatozoidi nalaze hranljive materije, ili se oslobađaju izvjesni produkti metabolizma.
Ćelije žljezdanih mješkova i izvodnih kanalića prostate stvaraju i Specifični Prostatični Antigen (PSA), ferment koji učestvuje u razgradnji ugrušaka sperme.
| Normalne vrijednosti PSA u krvi iznose do 4 ng/ml. Nivo ovog fermenta povećan je u krvi poslije masaže ili biopsije prostate, kod zapaljenja i tumora prostate. |
Zapaljenje prostate (prostatitis)
Zapaljenje prostate predstavlja oboljenje koje danas sve više okupira pažnju kako urologa, tako i pacijenata. Po toku bolesti upalni proces prostate može biti akutan i hroničan. Akutno nastala upala znatno je rjeđa od hronične upale koja predstavlja problem u dijagnostici i terapiji.

Koji su uzročnici zapaljenja prostate
U posljednjih nekoliko decenija akutna zapaljenja prostate su po pravilu ne-gonorojičnog porijekla. Kod mnogih bolesnika prostatitis je pratilac kalkuloze (kamena) ili adenoma prostate. Uzročnici su kolibacili i slične bakterije iz crijeva ili mokraćnih puteva. Stafilokoke obično dolaze iz gnojnih ognjišta u koži (čirevi), a streptokoke iz guše, ždrijela, polnih i drugih organa. Zapaljenje prostate može biti izazvano i nekim virusima (grip, parotitis, mononukleoza) i gljivicama (candida albicaris). Trichomonas je često prisutan u ženskim polnim organima, odatle može preći u mokraćno-polni sistem muškarca. Isto važi i za zapaljenje izazvano mikroorganizmom Chlomydia, koji se takođe prenosi seksualnim kontaktom.
Kako mikroorganizmi dospijevaju do prostate
Izazivači zapaljenja mogu doći do prostate na više načina. Krvnim putem (hematogena infekcija) dolaze uzročnici u prostatu kod raznih bakterijskih i virusnih infekcija. Primarno ognjište može biti u koži, disajnim putevima, krajnicima i želudačno crijevnom aparatu.
Urinarnim putem infekcija se širi iz uretre (mokraćne cijevi) u prostatu, kroz izvodne kanale prostatičnih žlijezda. Infekcija bubrega i mokraćnih puteva često se prenosi na ovaj način.
Zapaljenje crijeva omogućuje prodor klica iz okoline, naročito kod zapaljenja hemoroida perianalne fistule kada širenje infekcije oko bešike i uretre nastupa linfnim putem.
Koji faktori doprinose razvoju zapaljenja prostate
Žlijezdano tkivo prostate razvija se u punoj mjeri u toku puberteta i to objašnjava što prostatita praktično nema prije puberteta.
Predisponirajući faktori koji podspješuju nastanak akutnog prostatitisa su dugo sjedenje, prekomjerno uzimanje alkohola, jahanje, zamor.
Zapaljenje prostate se često razvija kao komplikacija infekcije mokraćnih puteva i polnih organa (zapaljenje sjemenika i sjemenih kesica).
Instrumentalne traume (kateterizacija, cistoskopija, bužiranje) oštećenjem sluzokože uretre i razvojem uretralne infekcije olakšava pojavu prostatitisa. Nošenje stalnog katetera neminovno je praćeno razvojem infekcije koja može da zahvati i prostatu.
Akutna upala prostate
Bolest počinje naglo, sa opštim znacima infekcije, temperatura je visoka, često i preko 390C. Glavobolja, malaksalost, gubitak apetita, gađenje, pa i povraćanje, uz jezu, drhtavicu, daju utisak opšte infekcije. Od lokalnih simptoma izraženi su bolovi u predjelu međice i čmara. Bolesnik ima osjećaj punoće i stranog tijela u rektumu. Bolovi mogu biti vrlo jaki, naročito pri defekaciji (vršenju stolice).
U slučaju zastoja mokraće neophodno je plasirati kateter (specijalna gumena cijev koja se stavlja kroz mokraćni kanal u bešiku)
Evolucija akutne upale prostate pri dobroj terapiji ide ka izliječenju ali je moguće samo ublažavanje akutnih simptoma i prelazak u subakutnu i hroničnu formu.
Hronični bakteriski prostatit
Hronični bakterijski prostatit može biti posljedica akutnog zapaljenja, koje uprkos liječenju dobija subakutni i hroničan tok. Ponekad proces od samog početka ima karakter hroničnog zapaljenja, bez prethodne akutne faze. Najčešći izazivači hroničnog zapaljenja, su kolariformne klice, pretežno sojevi E-coli i Pseudomonas. Za razliku od nekadašnjih shavatanja danas se misli da streptococe i stefilococe nemaju značajnu ulogu u razvoju hroničnog bakterijskog prostatitisa, a daje se sve veći značaj infekciji hlamidije i mikoplazme u nastanku hroničnog bakterijskog prostatitisa
U faktore koji potpomažu razvoj hroničnog zapaljenja prostate spadaju hronične urinarne infekcije posebno infekcije uretre i suženje vrata mokraćne bešike.
Hronični nebakterijski prostatit
Najčešća forma hroničnog prostatitisa je tzv. nebakterijski prostatitis (prostatoza) čiji uzročnik nije poznat. Kako nije dokazano da su mikroorganizmi uzročnici hroničnog prostatita, danas vlada mišljenje da je u pitanju autoimno oboljenje prostate. Zapaljenski proces bio bi imonološka reakcija na neku materiju u tkivu prostate, što se normalno ne dešava. Bolesnik ima simptome koji postoje kod hroničnog bakterijskog prostatitisa. Po kliničkoj slici ove dvije forme prostatitisa se ne mogu razlikovati. Upadljiva je razlika da urinarna infekcija gotovo nikad nije izražena kod nebakterijskog prostatitisa. Neuspješno liječenje nepovoljno utiče na bolesnika koji često pokazuje znake uznemirenosti, ili čak depresije. Potrebno je napomenuti da nebakterijski prostatitis ne izaziva komplikacije pomenute kod bakterijskog prostatitisa.
Koji su simptomi hroničnog prostatita
Mnogi muškarci sa hroničnim prostatitom nemaju nikakve simptome, izuzimajući povremene bakteriurije (izlučivanje bakterija mokraćom). Većina bolesnika ima poremećaj mokrenja u vidu čestog mokrenja (polakiurija), otežanog mokrenja (dizurija), noćnog mokrenja (nicturija) i urgentnog poziva na mokrenje. Curenje sekreta iz uretre bolesnik obično primijećuje u jutarnjim satima. Sekrecija nije obilna i obično su u pitanju dvije do tri kapi vodenastog ili bjeličastog iscjedka. Napinjanje pri stolici može izazvati gubitak veće količine gustog sekreta nalik na spermu (prostatoreja). Bolesnici, naročito mlađi muškarci pogrešno smatraju da je u pitanju gubitak sperme i to na njih utiče psihološki veoma nepovoljno. Nekim bolesnicima naročito smetaju bolovi koji po pravilu nijesu jaki, već tupi i neprijatni a lokalizovani su u predjelu testisa, penisa, uretre i prepona. Bolovi u mišićima i zglobovima mogu da prate gore navedene simptome. Uz bol u prostati (prostatalgia) može se osjećati bol u predjelu skrotuma i rektuma, on se može širiti u slabine ili genitalije . Bol može biti praćen žarenjem, probadanjem ili tištanjem. Ponekad je praćen otežanim uriniranjem. Ove smetnje nijesu stalno prisutne, već se često pojave i nestanu, a ima perioda kada nema tegoba. Bol je prvenstveno udružen sa hladnoćom, tenzijom, nervozom, konzumiranjem alkohola, uzimanjem jako zasićene hrane i dugim sjedenjem.
Temperatura je odsutna, sem u slučaju razbuktavanja zapaljenja.
Koje su komplikacije hroničnog prostatita
Glavna komplikacija hroničnog zapaljenja prostate je infekcija urinarnog trakta, koja se često obnavlja (recidivira). Ova urinarna infekcija dobro reaguje na odgovarajuću antibiotsku terapiju i urinokultura postaje sterilna. Kod hroničnog prostatitisa međutim, lijekovi loše prodiru u tkivo prostate, pa uzročnici zapaljenja u njoj perzistiraju, uprkos sterilizaciji mokraće. Poslije kraćeg ili dužeg vremena ove klice iz prostate ponovo dolaze u mokraćne puteve i izazivaju novi nastup urinarne infekcije, koja može da zahvati i bubrežno tkivo (pijelonefritis). Zato je ponovljena urinarna infekcija glavna komplikacija hroničnog prostatitisa.
Prostatična neuroastenija
Već je pomenuto da hronični prostatit može postojati bez ikakvih siptoma, tako da se otkriva slučajno u toku pregleda iz drugih razloga. Ustanovljeno je da su bolovi i druge tegobe kod hroničnog prostatitisa u tijesnoj vezi sa psihičkom dispozicijom bolesnika. Osjetljive i psiholabilne osobe sklone su da uveličavaju tegobe, teško ih podnose i daju samom oboljenju značaj, koji ono kod njih stvarno nema. Još je teža situacija sa psihoneurotičarima, koji su skloni da svoje neuropsihičke tegobe “vežu” za neki organ i tako objasne njihovo porijeklo. Stalno su umorni i iscrpljeni, žale se na nesposobnost za umni i fizički rad. Pored toga prisutan je gubitak polnog nagona, uključujući i poremećaj mokrenja. Sve ove tegobe bolesnici pripisuju prostati idu od ljekara do ljekara i uporno traže liječenje, koje je neuspješno, jer u osnovi stoji kompleks psihoneuroze, a ne oboljenje prostate. Ispitivanjem se lako može ustanoviti da je njihova prostata normalna, bez zapaljenja. Neuspješno liječenje učvršćuje bolesnika u uvjerenju da mu je prostata ozbiljno bolesna. Veoma je opasno ako ih u ovom podrži ljekar, koji nema vremena za bolesnika, već nastoji da sve brzo završi olakim prepisivanjem antibiotika. Kada se isključi oboljenje prostate ove bolesnike treba da lijeci psihijatar.
LIJEČENJE BOLESTI PROSTATE
Opšta uputstva u pogledu ishrane
U cilju postizanja boljih rezultata u liječenju oboljenja prostate, opšta strategija ishrane treba da bude usmjerena ka poboljšanju zdravlja organa za varenje i crijeva. Potrebno je da funkcija crijeva bude neometana. U svakodnevnoj ishrani treba da budu zastupljene žitarice, pšenične mekinje i drugi proizvodi od punog zrna, zatim razne vrste voća, orasi, razne sjemenke od povrća. Važno je adekvatno snabdijevanje organizma cinkom (Zn) i osnovnim masnim kiselinama.

Način života i ishrane
Režim života podrazumijeva postupke koji se primjenjuju u cilju sprečavanja, pojačane prokrvljenosti prostate. Savjetuje se laka fizička aktivnost – jutarnja šetnja (tada su smetnje obično pojačane zbog veće prokrvljenosti prostate u toku noći) i laka sportska aktivnost.
Potrebno je izbjegavati duže sjedenje, duga putovanja, obilne obroke sa jakim začinima i alkoholna pića. Hranu treba uzimati u malim količinama, a stolica treba da je uredna.

Namirnice koje treba izbjegavati
Alkohol treba potpuno izbjegavati ili vrlo rijetko uzimati. Kafa u malim količinama je dozvoljena, što znači najviše jedna šolja kafe dnevno. Zasićene masti treba izbjegavati. One se nalaze u mastima životinjskog porijekla i u gotovo svim vrstama margarina, kao i u svim namirnicama koje su pržene.
Sve namirnice koje su vještački bojadisane trebate izbjegavati, kao i životinjsko meso uzgajano na farmama zbog toga što se u njihovoj ishrani dodavaju hormoni radi ubrzavanja rasta. Neki ostaci ovih hormona, prelaze u krv osobe koja jede to meso i budući da su to uglavnom hormoni ženskog porijekla, oni mogu povećati opasnost od uvećanja prostate time što će suzbijati aktivnost muškog polnog hormona testosterona.
Kako se liječi naglo nastala upala prostate
Mirovanje u postelji, unošenje čajeva, suzbijanje temperature i bolova spada u uobičajene opšte mjere, tople sjedeće kupke, termofor i tople klizme. Za ishranu se preporučuju laka, pretežno mliječna ishrana. Ako bolesnik ne može da mokri drenaža bešike obezbjeđuje se kateterom u toku nekoliko dana. Umjesto stalnog katetera u novije vrijeme preporučuje se punkciona drenaža bešike iznad sinfize. Antimikrobni lijekovi zauzimaju centralno mjesto i liječenju akutnog bakterijskog prostatitisa. Prodiranju ovih lijekova u tkivo i sekret prostate je znatno bolja kod zapaljenja prostate nego inače. Liječenje treba da traje najmanje 30 dana, da bi se spriječio razvoj hroničnog prostatisa.
Kako se liječi hronični nebakterijski prostatit
Bolesnik vodi normalan život, uključujući i seksualne aktivnosti. Dijetalna ograničenja nijesu potrebna osim ako bolesnik ne primijeti pogoršanje simptoma poslije određene vrste hrane ili napitaka (kafa, začini, alkohol). Neki urolozi preporučuju periodičnu masažu prostate, drugi osporavaju njihovu efikasnost. Tople sjedeće kupke imaju nesumnjivo povoljno dejstvo. Kod nekih bolesnika zapaženo je povoljno dejstvo lijekova koji djeluju nespecifično protiv zapaljenja (Butazolidin i Diklofen). Za liječenje ovog prostatitisa danas se preporučuju i mikrotalasno zagrijavanje prostate. Nebakterijski prostatitis ne reaguje na uobičajenu antimikrobnu terapiju prostatitisa. Pošto kao uzrok nebakterijskog prostatitisa nijesu sa sigurnošću isključene Clamidije, mikroplazme, preporučuje se na početku liječenja kura eritromicina ili tetraciklina. Ukoliko je ovo neuspješno, dugotrajna primjena antibiotika nije opravdana. Bolesniku treba objasniti da ima neinfektivno zapaljenje koje ima hronični karakter, ali bez ozbiljnih komplikacija.
Kako se liječi hronični bakterijski prostatit
Ishrana kod hroničnog prostatitisa je obična, raznovrsna, ali bez jakih začina i alkoholnih pića. Preporučuje se umjerena fizička aktivnost i normalan seksualni život. Treba izbjegavati dugotrajno sjedenje, jahanje i vožnju biciklom. Dobro djeluju tople sjedeće kupke.
Lijekovi loše prodiru u prostatu kod hroničnog zapaljenja, i ne mogu se najuspješnije koristiti. Najbolji rezultati postignuti su lijekovima iz grupe tetraciklina, eritromicina i sufonamida. Izbor lijekova zavisi od osjetljivosti izolovane klice, podnošljivosti i reakcije bolesnika.
Kure liječenja moraju trajati dugo, (4 – 12 nedjelja) i pod kontrolom urologa, koji jedino može da odabere lijek i odredi dužinu i način liječenja.
Liječenje adenoma prostate
Adenom prostate je karakterističan za strariju životnu dob muškaraca. S obzirom na razna oboljenja koja prate starost, postavlja se pitanje izbora metode liječenja. Izbor liječenja može biti hirurško odstranjivanje adenoma prostate ili medikamentozno liječenje.
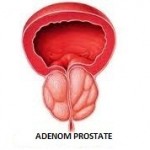
Cilj liječenja je otklanjanje simptoma i znakova bolesti izazvanih obstrukcijom (ometanjem) toka mokraće uvećanom žlijezdom, pri tome treba imati u vidu efikasnost i komlikacije pojedinih metoda liječenja. Svaki adenom prostate ne zahtijeva neposredno liječenje. Bolest ima dugotrajan tok sa tendencijom postepenog pogoršanja. U tom pogledu postoje velike individualne varijacije. Tok bolesti ne može sa sigurnošću predvidjeti, mogu se dati samo okvirna pravila za liječenje. Neophodna je redovna kontrola i primjena strategije liječenja u skladu sa evolucijom bolesti. Prednost hirurškog liječenja je u odstranjivanju uvećanog tkiva prostate koje izaziva obstrukciju toka mokraće. Uspjeh hirurškog rada je neosporan, jer se kod oko 80% bolesnika otklanjaju znaci bolesti. Smrtnost operacije je danas mala (od 1 – 2%), kao i učestalost različitih postoperativnih komplikacija.
S druge strane ni jedna forma medikamentoznog liječenja ne može da spriječi razvoj bolesti, niti da ukloni uvećano tkivo, koje izaziva opstrukciju toka mokraće. Zato je ovo liječenje ograničeno na bolesnika u prvom stadijumu bolesti bez opstrukcije ili sa vrlo lakom opstrukcijom toka mokraće.
Biljni preparati u terapiji uvećane prostate
To su najčešće davani lijekovi, koji, imaju i najmanje neželjenih dejstava. Polen je bogat proteinima i osnovnim masnim kiselinama, naravno i biljnim hormonima pa je i razumljivo što se koristi u tretiranju različitih oboljenja, uključujući uvećanje prostate, što je u vezi sa prisustvom jedne od ovih supstanci ili svih zajedno. Lijekovi na bazi polena se dugo koriste u liječenju uvećane prostate.
Odavno je poznato povoljno dejstvo sjemena bundeve kod pacijenta sa uvećanom prostatom. U sjemenu bundeve utvrđeno je prisustvo fitosterola kukurbitina, kao i velike količine selena i vitamina E.
Plod palminog drveta (sirove palmine bobice), sadrži supstance koje inhibiraju različite biohemijske aktivnosti koje doprinose razvoju uvećane prostate.
Najpoznatiji lijek koji u sebi sadrži plod palminog drveta je Permixon. Od 1980. godine odobren je za korišćenje u mnogim Evropskim zemljama. Može prouzrokovati nagon na povraćanje pa ga ne treba uzimati natašte. Permixon 160 je novi oblik Permixona. Pored Permixona u ovu grupu lijekova koji sadrže ekstrat ploda palminog drveta spada i Harzol.
Poznato je da ekstrat koprive povoljno utiče na subjektivne tegobe koje se javljaju kod pacijenta sa uvećanom prostatom.
Tadenan je preparat čija je aktivna supstancija ekstrakt kore afričkog drveta Pygen africanicum, koji raste u Africi. Kora biljke se mrvi, a dobijeni prah se prerađuje tako da se dobije ekstrakt koji sadrži više supstanci. Ističu se tri principa na kojima se bazira aktivnost lijeka, smanjuje otok, poboljšava sekreciju prostate, direktno djeluje na mokraćnu bešiku. Preparat nema nikakav hormonski efekt, nije zapažen nikakav toksični efekat, dovodi do subjektivnog poboljšanja kod 75% bolesnih.
Diflagal je pomoćno ljekovito sradstvo koje se primjenjuje kod bolesnika sa adenomom prostate.
Propolis je smješa voštanih i balzamovanih supstanci skupljenih od pčela sa topole, jove, jele i drugih biljaka. Nastaje skupljanjem enzima pri vomitusu (povraćanjem pčela), stvorenih u toku varenja. Ova supstanca se prečišćava organskim rastvaračima i dobija se ekstrakt koji je sastavni dio lijekova.
Uvećana prostata i potencija
Uvećana prostata može pored drugih tegoba dovesti do smanjene potencije. Prije svega uvećana prostata ide sa starenjem kada i prirodno dolazi do smanjenog lučenja testosterona (muškog polnog hormona) naročito poslije 70 godine života i opadanja seksualne funkcije. Zabrinutost zbog starenja, depresija i strah od bolesti i eventualne operacije, zastoj mokraće i poremećaj opšteg stanja, nepovoljno utiču na seksualni život muškarca. Povlačenje ovih poremećaja poslije operacije, kao i opšta rehabilitacija organizma su često uspostavljaju polne moći, koja može biti bolja nego prije operacije.
Impotencija poslije operacije prostate da ili ne
Poslije operacije uvećane prostate seksualna funkcija je po pravilu očuvana, ukoliko je postojala prije operacije. Kod ovih operacija odstranjuje se tkivo uvećane prostate pristupom kroz trbušni zid, na način koji ne ugrožava živu i krvne sudove za penis pa nema razloga za impotenciju. Pravilno izvedena TURP nema uticaja na polnu moć muškarca, pa je uzrok ovih poremećaja nejasan. Pošto učestalost impotencije poslije TURP jako varira očigledan je uticaj psihogenih faktora. Bolesniku se zato može reći da će potencija biti očuvana, ukoliko je postojala i prije operacije.

Opasnost od impotencije mnogo je veća poslije tkz. radikalne prostatectomije, koja se izvodi kada je potrebno odstraniti karcinom ograničen na prostatu. Operacija se sastoji u potpunom odstranjivanju prostate, sjemenih kesica, završnog dijela sjemenovoda i svih karličnih limfnih žlijezda. Ova operacija se bitno razlikuje od operacije prostate adenoma, kojim se ne odstranjuje cijela prostata u njenim anatomskim granicama. Operacija uvećane prostate, sastoji se u odstranjivanju samo uvećanog tkiva prostate oko uretre koja se odvaja od svoje čaure (kapsule). Kapsula prostate ostaje nepromijenjena, kao što se ne mijenja ni njen odnos sa okolnim organima i tkivima.
Impotencija se javlja kod 90 % bolesnika poslije radikalne operacije prostate, koja je indikovana kod karcinoma prostate.
U današnje vrijeme mnogi urolozi rade sa medjunarodno standardizovanim upitnicima oporemećajima prostate. Upitnik, koji sadrži pitanja o urinarnoj šemi može se popuniti utoku prijema kod urologa ili kod kuće. Odgovori daju urologu sliku problema kako ihbolesnik doživljava. Štaviše,bolesnik može da popuni isti upitnik još jednom poslije početkaliječenja da vidi da li se situacija promjenila
Upitnik o nepravilnostima kod uriniranja
Odgovorite na sledeća pitanja sa da što znači da se gotovo uvijek tako događa, ili sa ponekadšto znači da se to događa više nego jedan put sedmično ali ne konstanto, ili sa rijetko ukoliko se događa rijeđe nego jedan put sedmično. Ostavite pitanje bez odgovora ako bi odgovor na pitanje trebalo da bude ne. Upišite tri poena za svaki odgovor sa da, dva poena za odgovor ponekad i jedan poen za odgovor rijetko.
Pitanje 1:
Da li imate teškoće pri mokrenju bilo pri otpočinjanju mokrenja ili njegovom zaustavljanju / tj. mlaz prerasta u kapanje /, ili imate osjećaj peckanja pri mokrenju?
da / ponekad / rijetko
Pitanje 2:
Morate li ustajati noću da biste mokrili
da / ponekad / rijetko
Pitanje 3:
Ako ste odgovorili sa da na prvo i na drugo pitanje, da li osijećate bilo kakvu nelagodnost u krstima, slabinama ili nogama dok mokrite?
da / ponekad / rijetko
Pitanje 4:
Da li ste zapazili opadanje ili gubitak seksualnog nagona
da / ponekad / rijetko
Pitanje 5:
Da li Vam je vaš urolog rekao da imate proširenu prostatu?
da / ne
Sabiranje poena:
| 0 – 2 poena | problemi u pravom smislu ne postoje |
| 3 – 5 poena | ukazuje na postojanje problema i potrebno je da se obratite Vašem urologu. |
Vaša sopstvena procjena stanja prostate ne treba biti shvaćena kao zamijena za savjet urologa, već samo kao dodatno saznanje o sadašnjem stanju vaše prostate.
Nju treba povremeno ponavljati (najmanje jednom mijesečno) kako biste utvrdili efikasnost dejstva u sprovođenju programa samopomoći.
|
internacionalni prostata simptom skor (I-pss) |
||||||
|
Nijednom |
Manje od 1 u |
Manje od polovine slučajeva |
Oko polovine slučajeva |
Više od polovine slučajeva |
Skoro uvijek |
|
| 1. Za posljednjih mjesec dana, koliko često ste imali osjećaj da niste potpuno izmokrili, nakon završetka mokrenja? |
0 |
1 |
2 |
3 |
4 |
5 |
| 2. Za posljednjih mjesec dana, koliko često ste morali ponovo da mokrite za manje od dva sata nakon vašeg posljednjeg mokrenja? |
0 |
1 |
2 |
3 |
4 |
5 |
| 3. Za posljednjih mjesec dana, koliko često ste imali isprekidan mlaz mokraće prilikom mokrenja (prekid i ponovo započinjanje mokrenja)? |
0 |
1 |
2 |
3 |
4 |
5 |
| 4. Za posljednjih mjesec dana, koliko često ste imali poteškoća da odložite mokrenje? |
0 |
1 |
2 |
3 |
4 |
5 |
| 5. Za posljednjih mjesec dana, koliko često ste imali slab mlaz mokraće? |
0 |
1 |
2 |
3 |
4 |
5 |
| 6. Za posljednjih mjesec dana, koliko često ste morali da se naprežete ili napijete da biste započeli mokrenje? |
0 |
1 |
2 |
3 |
4 |
5 |
|
nijednom |
Jednom |
Dva puta |
Tri puta |
Četiri puta |
Pet ili više puta |
|
| 7. Za posljednjih mjesec dana, koliko puta obično mokrite noću, od vremena kada odete na spavanje do jutra kada ustanete? |
0 |
1 |
2 |
3 |
4 |
5 |
| Ukupan I-PSS skor | ||||||
Kvalitet života kao posljedica urinarnih simptoma |
|||||||
| 1. Ako bi trebalo da provedete ostatak života sa ovakvim stanjem mokrenja kao što je sada, kako biste opisali to stanje? |
Oduševljen |
Zadovoljan |
Uglavnom zadovoljan |
Poluzadovoljan (podjednako zadovoljan i nezadovoljan) |
Uglavnom nezadovoljan |
Nezadovoljan |
Očajan |
|
0 |
1 |
2 |
3 |
4 |
5 |
6 |
|
|
Procjenjeni indeks kvaliteta života: |
|||||||
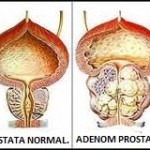
Adenom prostate – uvećanje prostate – B.H.P.
(beningna hiperplazija prostate)
Adenom ili pravilnije beningna hiperplazija prostate je veoma često oboljenje muškarca u starosti. Utvrđeno je da tri četvrtine muškaraca starijih od pedeset godina imaju simptome adenoma prostate. Ovako velika učestalost adenoma prostate ima za posljedicu, da je adenom prostate normalan pratilac starosti. S obzirom na prirodu bolesti i njene posljedice očigledno je da adenom prostate nije fiziološka pojava. Rijetko se ispoljava prije 50. godina života. Između 50 i 60 godina života postaje sve češća, a najčešće se ispoljava kod muškaraca u sedmoj i osmoj deceniji života. Zapažena je razlika učestalosti adenoma prostate kod nekih rasa. Adenom prostate je češći u Aziji nego u Africi, kod muškaraca žute rase (Kinezi, Japanci) nego kod bijele rase. Mala učestalost uvećane prostate nađena je kod Bantu crnaca. Međutim, američki crnci boluju isto tako često kao i bijelci, i smatra se da je to posljedicom promijenjenog načina života (ishrane, rada).
Tjelesna konstitucija ima izvjestan značaj za razvoj uvećane prostate. Većina bolesnika je srednjeg rasta, korpulentne građe a mogu međutim oboljevati i muškarci koji imaju drugačije tjelesne konstitucije.
Zašto dolazi do razvoja adenoma prostate
Pored brojnih istraživanja još uvijek nije poznato zašto dolazi do razvoja adenoma prostate. O tome postoje različita mišljenja. Jedna od najstarijih hipoteza koja objašnjava nastanak adenoma prostate vezuje pojavu adenoma za “feminizaciju” muškog organizma u starosti. Zbog opadanja funkcije testisa u starosti smanjena je produkcija muškog polnog hormona, pa pošto se u organizmu muškaraca stvaraju ženski polni hormoni (estrogeni) preovlađuje njihovo dejstvo. To ima za posljedicu bujanje i nastanak adenoma prostate.
Uzrok postanka adenoma prostate je u stvari mnogo složeniji i ne može se svesti na jednostavno preovladavanje dejstva ženskog polnog hormona i smanjenu produkciju muških polnih hormona. Postoje naprotiv, zapažanja koja govore u prilog kombinovanog uzajamnog dejstva muških i ženskih polnih hormona u nastanku adenoma prostate.
Značajno je de se adenom ne razvija kod muškaraca koji su kastrirani prije puberteta (evnusi), a ekstremno je rijedak ako se kastracija uradi rano poslije puberteta ali ne kasnije od 40. godine života.
Vjerska sekta “škropci” koji žive u Rusiji, kastriraju se dobrovoljno u 35. godini života i kao posljedicu tog ritualnog čina imaju malu prostatu i ne boluju od adenoma prostate.
Koji su faktori rizika za nastanak adenoma prostate
U prošlosti su kao uzrok oboljenja okrivljavani različiti faktori: uživanje alkohola, gonoreja, zapaljenja uretre i prostatae, prekomjerno seksualno uživanje.
Mnogi ljekari su osporavali značaj seksualnog ekscesa, jer je adenom čest i kod u svakom pogledu umjerenih muškaraca. Bračno stanje nema uticaja. Učestalost adenoma je isto tako velika u katoličkih sveštenika koji se ne žene, kao i u oženjenih muškaraca iste starosti.
Mnogobrojne kliničko epidemiološke studije nijesu pokazale da postoji jasan odnos između adenoma prostate i socijalno ekonomskog stanja, zanimanja, načina života, uticaja životne sredine, pušenja, uživanja alkohola i dr. faktora.
Pored dva najvažnija faktora u nastajanju adenoma prostate, smanjenje funkcije testisa i starenje i neki drugi faktori koji su sigurni i manje evidentni mogu pospješiti razvoj adenoma prostate.
a) Geografski faktor
Prema podacima Svjetske zdravstvene organizacije, najveća učestalost adenoma prostate je u zemljama Evrope i Južne Amerike, dok je znatno niži u Japanu i Kanadi,
b) Rasni faktor
Učestalost adenoma prostate se mijenjala tokom vremena. U prošlosti je bila rjeđa kod crnaca nego kod bijelaca. Danas je nađeno da je učestalost veća i da crnci oboljevaju ranije nego bijelci. Smatra se da je učestalost pojava adenoma prostate niža kod žute rase i Arapa, a da je kod Jevreja visoka.
c) Životne navike
Primjećeno je da su crnci promjenom načina života, promijenili, tj. povećali učestalost oboljenja od adenoma prostate. Slično je kod Japanaca i Kineza. Način života i ishrane utiče na oboljevanje od adenoma prostate.
d) Seksualna aktivnost
Pokušaj da se poveže način seksualnog života sa nastankom adenoma prostate za sada nijesu dali rezultate. I kod ekscesivnog ponašanja u seksu i kod apstinencije, javlja se adenom prostate. Smatra se da umjerena seksualna aktivnost povoljno djeluje na funkcije prostate.
e) Hronična oboljenja
Hronična oboljenja su po pravilu vezana za stariju životnu dob, kada se javlja i adenom prostate, te je to navelo na ispitivanje veze između adenoma prostate i takvih oboljenja. Kod bolesnika sa cirozom jetre zbog hormonskog disbalansa i povećanja ekstrogena (ženskog polnog hormona), rjeđe je pojava oboljenja adenoma prostate.
Osobe sa hipertenzijom i bolesnici sa vaskulanim oboljenjima imaju poremećaj cirkulacije u karličnom dijelu gdje se nalazi prostata, što favorizuje smetnje uvećane prostate.
Kako se graduira adenom prostate prema težini
Prostata normalnog muškarca je teška oko 20 grama. Uzimajući kao kriterijum težinu adenoma prostate moguća podjela u praktičnom smislu bila bi:
- mali adenomi ispod 30 gr,
- srednji adenomi između 30 – 50 gr,
- veliki adenomi između 51 – 150 gr i
- vrlo veliki preko 150 gr.
Za liječenje je od značaja da adenomi od 150 gr čine gotovo 2/3 od ukupnog broja adenoma.
Adenom prostate – uvećanje prostate – B.H.P. (beningna hiperplazija prostate)
Adenom ili pravilnije beningna hiperplazija prostate je veoma često oboljenje muškarca u starosti. Utvrđeno je da tri četvrtine muškaraca starijih od pedeset godina imaju simptome adenoma prostate. Ovako velika učestalost adenoma prostate ima za posljedicu, da je adenom prostate normalan pratilac starosti. S obzirom na prirodu bolesti i njene posljedice očigledno je da adenom prostate nije fiziološka pojava. Rijetko se ispoljava prije 50. godina života. Između 50 i 60 godina života postaje sve češća, a najčešće se ispoljava kod muškaraca u sedmoj i osmoj deceniji života. Zapažena je razlika učestalosti adenoma prostate kod nekih rasa. Adenom prostate je češći u Aziji nego u Africi, kod muškaraca žute rase (Kinezi, Japanci) nego kod bijele rase. Mala učestalost uvećane prostate nađena je kod Bantu crnaca. Međutim, američki crnci boluju isto tako često kao i bijelci, i smatra se da je to posljedicom promijenjenog načina života (ishrane, rada).
Tjelesna konstitucija ima izvjestan značaj za razvoj uvećane prostate. Većina bolesnika je srednjeg rasta, korpulentne građe a mogu međutim oboljevati i muškarci koji imaju drugačije tjelesne konstitucije.
 |
Kako uvećana prostata djeluje na organizamMoramo istaći da 1/3 do ½ nosilaca adenoma prostate nema nikakvih posljedica na opšte stanje. Nije zapaženo da adenom prostatae luči u organizam neke štetne i toksične materije, koje bi djelovale na druge organe i tkiva. Svi štetni efekti uvećane prostate mogu se svesti na zastoj mokraće sa povećanim pritiskom u bešici i mokraćnim putevima iznad nje. |
Zbog toga može biti smanjen rad bubrega, pa se u organizmu nagomilavaju toksične i nepotrebne materije, koje kod zdravih osoba bubrezi izlučuju van tijela. Nastaje svojevrsno trovanje organizma (intoksikacija) poznata kao uremija.
Na zastoj mokraće često se nadovezuje infekcija bešike, gornjih mokraćnih puteva i bubrega, koji još više pogoršavaju stanje bolesnika, a može doći i do opšte krvne infekcije (sepse). Javljaju se i druge komplikacije i sve to skupa, ako se blagovremeno ne liječi može dovesti do ozbiljnog oštećenja organizma pa i smrti.
Koji su simptomi adenoma prostatae
Prvi simptom koji upozorava da je prostata uvećana je bezbolno i učestalo mokrenje. Te potrebe vremenom postaju češće, obuhvatajući svako doba dana i noći.
Evolucija oboljevanja od adenoma prostatae je obično dugotrajna, pri čemu bolest prolazi kroz tri stadijuma.
Prvi ili rani stadijum odlikuje se učestalim i otežanim mokrenjem, ali uz potpuno pražnjenje mokraćne bešike. Često mokrenje javlja se najprije noću. U lakšim slučajevima mokri se jedan do dva puta noću, a u težim pet do šest puta, što ometa odmor i san. Kasnije se učestalo mokrenje javlja i u toku dana. Mokrenje je otežano praćeno napinjanjem i često zauzimanjem naročitog položaja. Uprkos napinjanju čeka se na mlaz koji je tanak a ponekad sa prekidima. Karakteristično je da su smetnje izražene naročito noću i u jutarnjim časovima zbog venske kongestije (nagomilavanja krvi) u oblasti karlice.
Drugi stadijum zove se stadijum nepotpunog pražnjenja jer se nepotpuno prazni mokraćna bešika. Za razliku od prvog stadijuma u mokraćnoj bešici poslije završenja mokrenja zaostaje mokraća tzv. rezidualni urin. Količina rezidualnog urina može iznositi od nekoliko desetina do nekoliko stotina ml mokraće. Zbog nepotpunog izbacivanja mokraće česta je urinarna infekcija i oštećenje funkcije bubrega. Bubrezi stvaraju mokraću i teško izlučuju u stalno ispunjenu mokraćnu bešiku. Toksične materije koje normalno izlučuju bubrezi sada se nagomilavaju u tijelu, pa dolazi do intoksacije organizma. Azotne materije u krvi su povećane (urea i keatinin), uz gubitak apetita, mršavost, suv jezik, opstipaciju (zatvor) sa slikom hronične uremije. Ovaj stadijum može potrajati od više mjeseci do nekoliko godina.
Treći stadijum bolesti odlikuje se velikom rastegnutošću bešike, koja je prepuna mokraće. Mokrenje je učestalo i pri tome se izbacuje mala količina mokraće.
Čest je i nevoljni gubitak mokraće u vidu stalnog kapanja. Mokraća curi iz prerastegnute bešike, kao tečnost iz prepunog suda (mokrenje usled prelivanja). Znaci popuštanja bubrega su češći i jače izraženi nego u drugom stadijumu. Organizam je hronično intoksiciran. Infekcija je vrlo česta u ovom stadijumu i može se manifestovati u obliku zapaljenja bubrega ili čak formu trovanja krvi.
Evolucija bolesti može biti veoma duga, sa postepenim pogoršanjem. Veličina adenoma nije u srazmjeri sa težinom kliničke slike. Ponekad manji adenomi imaju teže poremećaje mokrenja nego veliki adenomi. Nije bitna veličina adenoma, već u kojoj mjeri otežava izbacivanje mokraće iz bešike.
Potrebno je naglasiti da veličina prostate nije od presudnog značaja za utvrđivanje načina liječenja već količina zaustalog urina u mokraćnoj bešici.
Komplikacije adenoma prostate
U toku višegodišnje evolucije bolesti mogu nastati različite komplikacije. Iste se mogu javljati u ranoj ili poznoj fazi bolesti, a po težini variraju od lakih, preko teških do smrtonosnih (urosepsa, uremija).
Glavne komplikacije adenoma prostate su
- zastoj mokraće,
- urinarne infekcije,
- haematurija (pojava krvi u mokraći),
- bubrežna insufijencija (otkazivanje rada bubrega),
- kalkuloza bešike (kamen u bešici).
Zastoj mokraće može se razviti iznenadno (akutno) ili nastaje postepeno progresivnim uvećavanjem količine zaostale mokraće. Naglo nastali zastoj mokraće može biti prvi znak adenoma prostate kod bolesnika koji je do tada imao minimalne smetnje, ili čak bio bez njih. To se obično javlja poslije obilnog unošenja tečnosti, hladnih napitaka, alkoholnih pića, poslije nazeba, dugotrajnog sjedenja ili ležanja. Uzdržavanje od mokrenja, upotreba lijekova za izmokravanje (diuretika) i akutni poremećaj krvotoka u prostati (infarkt) mogu biti takođe uzročnici zastoja mokraće. Neki lijekovi parališu mišiće bešike, o čemu svakako treba voditi računa. Bolesnik sa naglo nastalim zastojem mokrenja, ima nepodnošljive bolove u predjelu bešike, koju nije u stanju da prazni. Prepuna bešika se vidi i pipa u vidu loptastog tumefakta iznad simfize. Bolesnik mora što prije da se javi ljekaru radi kateterizacije bešike. Poslije nošenja katetera u toku nekoliko dana, neki bolesnici promokre spontano, sa manje ili više tegoba. Ako bolesnik ne mokri ni poslije mjesec dana nošenja katetera, neophodna je operacija.
Urinarna infekcija se obično javlja u fazi kada postoji nepotpuno pražnjenje bešike. Pri nošenju stalnog katetera, infekcija je neizbježna i pored upotrebe antibiotika. Ova infekcija se ne može izliječiti sve dok se ne uspostavi normalno mokrenje bez katetera.
Hematurija može biti spontana, ili je provocirana instrumentalnim pregledom. Ponekad je blaga i otkriva se tek mikroskopskim pregledom mokraće. S druge strane može biti tako obilna da zahtijeva nadoknadu izgubljene krvi, ili čak operaciju, kao jedini način da se zaustavi krvavljenje. Uvijek kad postoji hematurija treba isključiti mogućnost upotrebe antikoagulantne terapije.
Insuficijencija (nedovoljan rad) bubrega, nastaje zbog zastoja mokraće sa ili bez infekcije bubrežnog tkiva. Zbog lošeg pražnjenja bešike, nastaje zastoj mokraće i u gornjim mokraćnim putevima, koji su prošireni (uretra, bubrežne šupljine). Stalni kateter otklanja zastoj mokraće i dovodi do noramalizacije bubrežne funkcije, što je preduslov za uspješnu operaciju.
Kalkuloza bešike je nađena u oko 10 – 15% bolesnika sa adenomom prostate. Ona nastaje kao posljedica zastoja mokraće u mokraćnoj bešici kombinovano sa infekcijom. Pošto znatno pogoršava stanje bolesnika, potrebno je energično liječenje (razbijanje kamena ili čak operacija).
Danas nije moguće predvidjeti koji će muškarac poslije 50 godine života razviti tipičnu sliku vezanu za adenom prostate. Medicina ne raspolaže sa efikasnim metodama sprečavanja ove bolesti. Izvjesno je da će 70% muškaraca sa asimptomatskim adenomom u pedesetim godinama života razviti sliku adenoma prostate ako živi duže od 70 godina. Od ukupnog broja bolesnika sa izraženim simptomima bolesti u oko 40% će biti potrebna hirurška intervencija, dok će preostalih 60% imati relativno podnošljive tegobe, koji ne zahtijevaju hirurško, već samo medikamentozno liječenje adenoma prostate
Liječenje karcinoma prostate ultrazvukom
Karcinom prostate je maligni tumor na koji otpada značajan procenat od ukupnog broja svih malignih bolesti kod muškaraca iznad 50 godina života, a incidencija se povećava sa sljedećom decenijom. Iz tog razloga u prosjeku svaki drugi iznad 70 godina ima histološki nalaz karcinoma prostate. Važno je napomenuti da najveći broj tih muškaraca nikad ne razvijaju simptome bolesti te svega 3% bolesnika sa histološkim nalazom umre od karcinoma prostate u ovoj starosnoj dobi.
Uzrok takvog slijeda događaja ima više. Prvenstveno se radi o starijoj populaciji koja ne rijetko boluje od raznnih drugih bolesti, bilo akutnih ili hroničkih, koje ugrožavaju njihov život. Prognoza bolesti zavisi i od stepeni proširenosti karcinoma, tako da klinički možemo razlikovati lokalizovani (ograničen na prostati) i uznapredovali karcinom (koji se proširio van prostate).
Ukoliko se karcinom prostate dijagnostikuje u ranom stadijumu može se očekivati izlječenje. To liječenje podrazumjeva radikalnu operaciju ili, nakon 70 godine života liječenje zračenjem. Uz te mogućnosti liječenja lokalizovanog karcinoma pojavila se mogućnost primjene fokusiranog ultrazvuka velikog inteziteta.
Ipak su potrebna dodatna ispitivanja koja bi potvrdila značaj ove metode od koje se puno očekuje. U SAD-u i Francuskoj ultrazvučni aparat ” Ablaterm” već se koristi u lječenju karcinoma prostate. Fokusirani ultrazvuk velikog inteziteta izaziv nekrozu (odumiranje) tkiva u vrlo ograničenim zonama, koji predstavljaju fokus usmjerenog ultrazvuka. Metodi se zasnivaju na činjenici da se u tkivu prostate mehanička energija ultrazvuka bar djelimično pretvara u toplotnu. U fokusu usmjerenog ultrazvuka postiže se temperatura od preko 65ºC za nekoliko sekundi. Zona visoke temperature je veoma ograničena, ali van nje nema oštećenja tkiva. Mehaničkim pomjeranjem fokusa ultrazvučne energije postiže se koagulaciona nekroza većih djelova tkiva prostate.
Ultrazvučna sonda nalazi se u rektum (debelo crijevo), što znači da se termooblacija tkiva postiže bez uvlačenja instrumenata u uretru. U izloženom tkivu stvaraju se sitni mjehurići koji povećavaju energetski učinak ultrazvuka i raspoređuju ga u okolno tkivo, čime omogućavaju unuštenje oboljelog tkiva. Područja razaranja izloženog tkiva su mala, široka otprilike 2 cm i dugačka 2 cm. Za uništavanje cijele prostate bio bi s toga niz takvih takvih usmjerenih zračenja ultrazvukom.
Uređaj Ablatorm ima sondu koja se uvodi u rektum a ona omogućava posmatranje strukture prostate i liječenje.
Kada se utvrdi koji je dio obolio, uređaj emituje 400-600 fokusiranih talasa. Zahvaljujući preciznosti talasa, razara se tumorsko tkivo, a zdravo okolno tkivo ostaje netaknuto.
Prostata je vrlo mali organ te je dovoljno jedan ili dva tretmana Ablatermom umjesto dvadesetak zračenja. Liječenje se može izvoditi u opštoj anesteziji da bi se izbjeglo pomjeranje bolesnika, ali je moguće i u lokalnoj anesteziji uz ultravenozno davanje ljekova za smirenje. Boravak u bolnici poslije primjene ove metode je kratak, 1-6 dana. Većina bolesnika ima lako krvavljenje na početku mokrenja, obično u vidu nekoliko kapi.
Transfuzija krvi po pravilu nije potrebna. Seksualno aktivni bolesnici sa očuvanom ejakulacijom mogu imati hemospermiju (krv u spermi). Za potpuni oporavak bolesnika potrebno je šest nedjelja. Nakon toga bolesnik mokri normalno. Opasnost od nekontrole mokrenja iznosi 18% i osjetno je manja u poređenju sa inkontinencijom koja se javlja nakon radikalne prostatectomije (26%).
Trenutno se zahvat Ablatermom izvodi samo u nekim centrima u spomenutim zemljama, i to kada nije moguć hirurški zahvat zbog uznapredovale životne dobi bolesnika ili neke druge bolesti, kao što je infarkt srca, srčana insuficijencija.
Ispitivanja koja je neophodno primijeniti kod oboljenja prostate
Rektalni pregled
Pregled urologa uvijek uključuje rektalni pregled. Ovo je jednostavan pregled i ne zahtijeva mnogo vremena. Palpacija prostate se može uraditi u različitim položajima i nije bolna ali može biti malo neprijatna jer se radi kroz mišićni sfinkter rektuma.
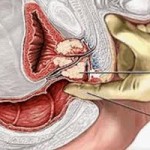
Prije pregleda prostate rektalno neophodno je prethodno isprazniti mokraćnu bešiku i crijeva (mada se i dalje može javiti potreba za mokrenjem). Zatim je potrebno da pacijent ispravi noge u koljenima, približi se krevetu, savije ruke u laktovima i položi ih na krevey.
Drugi mogući položaj je da pacijent legne na ivicu kreveta i prikupi koljena uz grudi. Nakon pripreme urolog navlači rukavice, pa kažiprst namaže vazelinom, nježno pritisne prstom čmar, ulazi u debelo crijevo i palpira prostatu.
Ovaj organ je normalno veličine kestena, ima dva režnja i centralni žlijeb. Normalno je ako je njena veličina oko 3,5 cm po dužini sa udubljenim žlijebom po sredini. Njena normalna čvrstina adekvatna je zategnutosti tkiva ako se čvrsto stisne pesnica i čvrsto opipa mišićno tkivo koje se nalazi između početka palca i kažiprsta.
Ultrazvučni pregled
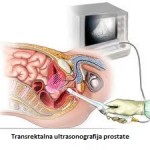
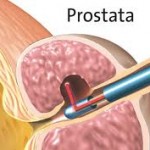
Pregled prostate ultrazvukom (ehotomografija) je metoda koja se danas obavezno primjenjuje pri ispitivanju bolesnika sa raznim bolestima prostate. Ultrazvučna (ehografska) slika prostate zavisi od različitih akustičnih svojstava pojedinih dijelova žlijezde.
Ovom metodom se može procijeniti oblik i veličina prostate, stanje mokraćne bešike, bubrega i drugih trbušnih organa. Ehosonografija omogućuje i mjerenje zaostalog urina bez plasiranja katetera u bešiku, kao što se nekad radilo. Prisustvo zapaljenjskih ognjišta ili promjene sumnjivih na karcinom prostate takođe je moguće otkriti ovom metodom. Ehosonografijom se mogu otkriti i konkrement (kamen) prostate, koji se ponekad ne vidi na rentgenskom snimku. Ultrazvučni pregled radi se sondom plasiranom na prednji trbušni zid.
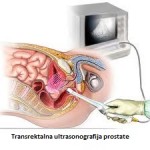
Transrektalna ehosonografija prikazana je na slici , a radi se sondom koja se plasira kroz rectum (debelo crijevo). Sam pregled nije bolan ali je neprijatanZa tačno postavljanje dijagnoze oboljenja prostate neophodna je transrektalna ehosonografija. Da bi ultrazvučni pregled prostate bio valjan ukoliko se radi kroz prednji trbušni zid, mokraćna bešika mora biti puna, znači pacijent mora da se suzdrži od mokrenja ako se priprema za taj pregled.
Analiza krvi i urina
Krv se mora kontrolisati radi procjene opšteg stanja zdravlja, kao i funkcije bubrega i prostate. Pored uobičajenih analiza krvi (sedimentacije, broja bijelih i crvenih krvnih zrnaca, urea, kreatinina, šećera, jetrenih proba) ispituju se i neke materije koje upozoravaju na uznapredovali karcinomom prostate. Kod 85% bolesnika sa raširenim karcinomom prostatae povećana je alkalana fosfataza u krvi, ali postoje i druge bolesti koje mogu povećati vrijednost ovih enzima u krvi (bolesti jetre i kostiju). Isto važi i za kiselu fosfatazu koja se stvara u mnogim tkivima. Zato je važno određivanje frakcije kisele fosfataze koja se stvara u ćelijama prostate. To je takozvana prostatična kisela fosfataza. Ona je povećana kod 70 – 85% bolesnika sa metastazama i 10 – 30% bolesnika sa lokalnim oboljenjem. To znači da normalna vrijednost ne isključuje karcinom prostate. Drugi tumorski marker je Specifični Antigen Prostate (PSA). On ima još veću dijagnostičku vrijednost, a služi i za procjenu efikasnosti primijenjenih metoda liječenja. Uspješno liječenje odlikuje se normalizacijom vrijednosti PAP i PSA. Ćelije žlijezdanih miješkova i izvodnih kanala prostate stvaraju i Specifični Prostataični Antigen, ferment koji učestvuje u razgradnji ugrušaka sperme. Normalne vrijednosti PSA u krvi iznose do 4ng/ml. Nivo ovog fermenta povećan je u krvi poslije masaže prostate, nakon biopsije prostate, kod zapaljenja i tumora prostate. Kod najvećeg broja bolesnika (80%) sa karcinomom prostate nalazi se umjereno ili znatno povišena njegova vrijednost PSA. Međutim oko 30% bolesnika sa lokalizovanim karcinomom prostate ima normalne vrijednosti PSA. To znači da njegove normalne vrijednosti ne isključuju početni karcinom prostate, ograničen na ovaj organ.
Prije liječenja, kod odmaklih formi karcinoma prostate vrijednosti PSA su obično veće od 100 ng/ml.
Za utvrđivanje uzročnika infekcije prostate i lokalizaciju procesa (da li je zahvaćena uretra, bešika, prostata) najbolje rezultate daje mokrenje u 3 čaše sa masažom prostate. Bolesnik izmokri prvih 10 ml u prvu čašu (uzorak iz uretre). U drugu čašu hvata se srednji dio mlaza (uzorak iz bešike). Zatim se masira prostata i uzima eksprimat za pregled. Na kraju se mokri u treću čašu, neposredno poslije masaže prostate (uzorak iz prostate).
Kod sumnji na hronični prostatitis potrebno je uraditi eksprimat prostate koji se dobija masažom, pa se potom gleda sadržaj pod mikroskopom.
Mjerenje protoka (mlaza)Uroflorometrija
Florometar je instrument koji mjeri jačinu urinarnog protoka i količinu izlučenog urina.
Protok mokraće obično se u uroflorometriji mjeri u mililitrima u toku jedne sekunde. Ova stopa protoka mokraće mjeri se u zapremini, odnosno u količini mokraće ispuštene u određenom vremenskom periodu. Stariji ljudi obično imaju nižu stopu protoka mokraće ukoliko je prostata proširena, ali to može biti i posledica drugih uzroka, kao što su oslabljeni mišići.
Prosječna stopa mokrenja iznosi između 10 – 32 ml/ sec.
Može se nabaviti uređaj za mjerenje količine mokraće u apoteci. Ona se sastoji od posude obložene iznutra kako bi se spriječilo rasipanje mokraće. Ispod posude nalazi se skala kojom se mjeri količina mokraće koja je prošla kroz skalu.
Uputstvo o primjeni ovog uređaja moraju biti precizno primjenjena, a naročito se uređaj ne smije tresti niti postavljati u drugi položaj. Obično je poželjno popiti po jedan litar vode na oko četri sata prije testa, jer ukoliko ne postoji dovoljna količina mokraće, test neće biti pouzdan. Prilikom testa ne smije biti naprezanja da bi mokrenje bilo ubrzano. Različiti problemi mogu uzrokovati umanjeno mokrenje, ko na primjer, suženje uretre uslijed neke ranije infekcije, kamenčići u mokraćnoj bešici, tumori mokraćne bešike ili posledica neuroloških oštećenja u tom dijelu tijela. Međutim, najvjerovatniji uzrok smanjenog protoka mokraće kod starijih muškaraca je uvećana prostata.
Intravenska urografija (IVU)
To je snimanje čitavog urinarnog sistema rentgen zracima poslije intravenskog ubrizgavanja kontrasnog rastvora. Rastvor se brzo prenosi do bubrega i izlučuje se urinarnim putem.
Ispitivanje na ovaj način omogućava dijagnostiku poremećaja svih urinarnih organa , a samo ispitivanje nije bolno. Kontrasno sredstvo može privremeno izazvati gorak ukus i osjećaj toplote a rjeđe se mogu javiti alergijske reakcije.
U slučaju da je bolesnik sklon alergiji, vrši se odgovarajuća priprema, nakon kojih se ovo ispitivanje izvodi uz potrebne mjere opreza i zaštite.
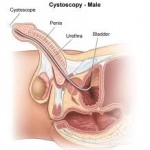
Cistoskopija
Cistoskopija je pregled koji se obavlja radi procjene unutrašnjosti uretre, ocjenjivanja veličine lobusa prostate i promjene na mukoze mokraćne bešike. Tanka i obično fleksibilna tuba, cistoskop, se uvodi kroz uretru (mokraćnu cijev). Prije uvodjenja, u uretru se stavlja lubrikans koji anestezira sluznicu uretre. Instrument ima optički dio, koji omogućuje posmatranje prostate i mokraćne bešike,
Kroz cistoskop prolazi sterilna rastvor. Sa ovim rastvorom se napuni mokraćna bešika tako da se može bolje vidjeti. Poslije pregleda pacijent može osjećati lažnu potrebu za mokrenjem koja nestaje sama od sebe poslije nekoliko časova
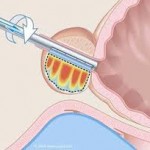
Biopsija prostate
Ponekada je neophodno ispitati tkivo prostate. Ovo se radi biopsijom. Za biopsiju tankom iglom se uzima mali uzorak tkiva. Igla se uvodi u prostatu kroz rektum. Da bi se spriječila infekcija ordinira se antibiotik prije biopsije.
Tkivo se proučava pod mikroskopom. Ovo ispitivanje može pokazati da li su prisutne ćelije karcinoma. Rezultat se uglavnom dobija poslije nekoliko dana. Poslije biopsije pacijent može izgubiti malo krvi pri uriniranju ili zbog kretanja crijeva. U rijetkim slučajevima kada se javi temperatura veća od 38.5 C, konsultuje se urolog.
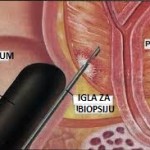
Naprijed opisani pregled se obavlja samo kada se sumnja na karcinom prostate ili je on već potvrdjen, pa se prate rezultati liječenja.
Scintigrafija kostiju
Scintigrafija kostiju je radioizotopska metoda kojom se prikazuje skelet. Značaj ove metode je u ranom otkrivanju metastaza karcinoma prostate. Metoda je senzitivnija od rentgena. Slaba radioaktivna supstanca se daje injekcijom u venu, ona dospijeva do mjesta metastaze. Zahvaljujući radioizotopu sve koštane metastaze će se prikazati na snimku. Potrebno je nekoliko sati da supstanca dospije do kostiju. Količina zračenja koju emituje radioaktivna supstanca je zanemarljiva i nije opasna, a nema štetnog uticaja po pacijente i za okolinu.
Kompjuterska tomografija (CT)
Kompjuterska tomografija CT koristi se u diferencijalnoj dijagnozi oboljenja prostate. Ova dijagnostička metoda se radi pomoću X zraka i kompjutera. Prvo se ubaci kontrast u venu a po potrebi u nekim slučajevima popije se kontrast u obliku sirupa prije snimanja X zracima.
Magnetna rezonanca (MRI)
Magnetna rezonanca (MRI) ponekada može dati bolji uvid u stanje prostate nego kompjuter-ska tomografija, zbog toga što se vrši ciljano i nokako prije CT-a. Magnetna rezonanca ne koristi x zrake nego megnetna polja i energiju u okviru radio frekvencije.
Liječenje uvećane prostate laserom
Laser je moćan snop fotona koji predstavljaju čestice elektromagnetnog zračenja. Svi fotoni u snopu imaju istu talasnu dužinu i paralelni pravac kretanja. Laserski snop omogućava dejstvo velike energije na malu zonu tkiva.
Posledica je koagulaciona nekroza tkiva koja daje snagu od 60 W. Snaga od 100 W daje tkz. vasporizaciju tkiva (pretvaranje u paru). Oba procesa izazivaju značajan edem u okolnom tkivu. Kao komplikacija može se javiti zastoj mokraće.
Dosadašnja iskustva pokazuju da je liječenje intersticijalno laser koagulacijom i vaporizacijom tkiva (“laser prostatecta”) superiornija od bilo koje invazivne metode liječenja. Vlakna se ubacuju u tkivo prostate i u direktnom kontaktu su sa tkivom a na svom kraju izazivaju proces vasporizacije. U poređenju sa TUR – prostate krvarenja u toku i poslije primjene lasera je znatno manje, hospitalizacija je kraća, ali su efekti “laser prostatectomije” manje neposredni, pa je potreba za kateterizaciju bešike duža nego poslije TURP. Nadražajni simptomi traju duže, ponekad više nedelja.
Primjena uroloških spirala u liječenju adenoma prostate
Kao zamjena za standardne tipove katetera koji idu cijelom dužinom uretre (od bešike do spoljašnjeg otvora mokraćne cijevi) danas se primjenjuju urološke spirale (stentovi). Ime su dobili zbog svoje konstrukcije u vidu spiralnih navoja specijalne žice. Spirale se plasiraju u suženi dio uretre i služi kao udlaga (stent) koja omogućava mokrenje bez klasičnog katetera, mada i same spirale predstavljaju jednu vrstu kratkih, (“unutrašnjih”) katetera, smiještenih u uretri.
Urološke spirale se koriste ako bolesnik ima akutnu retenciju (zastoj) mokraće i oboljenje koje zahtijeva pripremu bolesnika za operaciju. Mogu se primjeniti i kod hronične ( dugotrajne ) retencije, kao zamijena za ” stalni kateter “, ako nije moguća iz bilo kog razloga. Urološka spirala je zamjena za vrlo neugodan “život sa kateterom”.
Mogu se primjeniti i kod različitih suženja uretre, kod karcinom prostate i poremećaja funkcije bešike koji prate oboljenja nervnog sistema (paraplegija, kvadriplegija – oduzetost ). Osim spirale za privremenu upotrebu postoje i stalne urološke spirale, koje poslije urastanja tkiva mogu bez štetnih posljedica da ostanu u uretri da kraja života. Spirale se stavljaju u prostatični dio uretre pod kontrolom oka, kroz specijalni cistoskop, ili pod kontrolom ultrazvuka. Dužina spirale treba da odgovara dužini prostatičnog dijela uretre (slika 29.). Nove vrste spirala prave se od legure nikla i titanijuma. Još uvijek relativno mali broj urologa preporučuje upotrebu uroloških spirala, a još manji broj raspolaže iskustvom sa njihovom primjenom.
Hirurgija kod početnog karcinoma prostate
Radikalna prostatektomija se radi ako je tumor ograničen na prostatu. Ovom operacijom se uklanja cijela prostata sa sjemenim kesicama, ako je to moguće, štedeći nerve koji su važni za erekciju.slika 30.
U toku operacije se odstranjuju limfne žlijezde u karlici i mikroskopski ispituju radi procjene da li u njima ima metastaza.
Za radikalnu operaciju prostate podobni su bolesnici mlađi od 65 godina, u dobrom opštem stanju i bez drugih oboljenja, koje bi uslovljavalo veliki operativni rizik. Prethodno detaljno ispitivanje treba da isključi postojanje metastaza. Broj bolesnika podesnih za radikalnu prostatectomiju je mali i kreće se između 5 i 10 %.
Kandidat za radikalnu operaciju prostate morao bi da zadovoljava slijedeći kriterijum
- starost ispod 65 godina,
- izolovani čvor u prostati, ne veći od 1 cm u žlijezdanom tkivu prostate
- karcinom dobro diferenciran, slabijeg malignog potencijala.
Najmanje deset dana bešika se prazni pomoću katetera.
Isti je neophodan radi zarastanja rane i ispiranja krvnih ugrušaka.
Može izazvati grčeve bešike, zbog čega se ordiniraju spazmolitici.
U toku oporavka treba bolesnika savjetovati da pije dosta tečnosti, a ukoliko ima bolove, ordinira analgetike. Privremeni problemi sa uriniranjem i prisustvom krvi u mokraći nijesu razlog za zabrinutost, to je dio procesa ozdravljenja. Malo je mogućnosti za permanentne teškoće u vezi sa zadržavanjem urina.
Nervi i krvni sudovi koji su neophodni za erekciju smješteni su blizu prostate, nije uvijek moguće spasiti ih. To zavisi od stepena proširenosti karcinoma prostate. Potrebno je šest mjeseci ili više da bi bili sigurni da li su nervi spašeni ili je impotencija trajna.
Radio terapija kod karcinoma prostate
Radio terapija razara ćelije karcinoma. Zdravo okolno tkivo takodje može stradati ali se uglavnom samo regeneriše. Terapija zračenjem se može uraditi na dva načina: spoljnim i unutrašnjim putem.
Spoljna radio terapija
Spoljna radio terapija (radio terapija, megavolt iradijacija), je precizno namjenjena ćelijama kancera tako da se zdrave ćelije minimalno oštete. Aparat pacijenta izlaže snopu zračenja od 30r do 35 r. Ova procedura uglavnom traje oko dvadeset minuta i za to nije potrebno ostajanje u bolnici. Tretman radioterapijom traje nekoliko sedmica i potpuno je bezopasan. U toku tretmana uzgredni efekti mogu biti umor, mučnina i dijareja a u urinu se može pojaviti krv. Impotencija može biti trajan rezultat spoljašnje radio terapije.
Unutrašnja radio terapija
Unutrašnja radio terapija se izvodi ubacivanjem vrlo malih čestica radioaktivnog joda koji se unosi iglom u prostatu. Ova procedura se izvodi kroz kožu na dijelu izmedju anusa i skrotuma. Operacija se uglavnom izvodi u anesteziji a u bolnici se ostaje nekoliko dana. Radijacija je usmjerena na tumor i razara samo maligno tkivo.
Nekoliko dana poslije intervencije bolesnik odlazi kući. Poslije šest mjeseci veći dio radioaktivnosti se izgubi a čestice joda ostaju u prostati. Bolesnik neće ništa osjećati kao posljedicu radijacije.
Hormonalni tretman odmaklog karcinoma prostate
Karcinom prostate izaziva tegobe tek u poodmakloj fazi kada nije ograničen samo na prostatu. Metastaze se mogu naći kod mnogih bolesnika, naprimjer karcinom prostate se može proširiti u limfne žlijezde ili kosti.
Karcinom prostate raste pod uticajem muškog hormona testosterona. Djelovanjem na efekte ovog hormona rast ćelija karcinoma se može kontrolisati kod 80% pacijenata a pažnju treba posvetiti ublažavanju bolova. Prevencija uticaja testosterona može se uraditi na nekoliko načina. Tretman se može sastojati od operacije testisa (koji proizvode testosteron), primjene lijekova koji sprečavaju stvaranje testosterona (LH-RH analog) ili prevencije vezivanja testosterona za ćelije prostate (preparacija hormona) ili kombinacije oboje.
Hirurgija kod uznapredovanog karcinoma prostate
Muški seksualni hormon testosteron se proizvodi u testisima. Rast ćelija karcinoma obično zavisi od ovog hormona. Operacijom se uklanja iz testisa tkivo koje stvara hormon. Ova operacija se zove subkapsularna orhiektomija, i ona zaustavlja produkciju testosterona u testisima.
Rast tumora može se na taj način zaustaviti a bol ublažiti. Sama operacija je jednostavna i često se radi u lokalnoj anesteziji. Testisi se ne uklanjaju potpuno i teško se možete primjetiti da je urađena operacija.
Medikamentozno liječenje uznapredovanog karcinoma prostate
Ima lijekova koji mogu blokirati produkciju ili efekte muškog hormona i tako kontrolisati rast ćelija karcinoma (LH-RH analozi, antiandrogeni ili kombinacija obje grupe lijekova).
LH-RH analozi utiču na žlijezdu u mozgu: hipofizu. Ona proizvodi hormone koji podstiču testise na proizvodnju testosterona. Ordiniranjem LH-RH analoga zaustavlja se produkcija hormona u hipofizi tako da testisi više ne proizvode testosteron. LH-RH analozi dugo mogu da djeluju dugo i u tom slučaju daju se u prednji trbušni zid. Efekat traje najmanje mjesec dana.
Antiandrogeni blokiraju efekte testosterona iz testisa i nadbubrežnih žlijezda gdje se proizvodi izvjesna količina testosterona. Antiandrogeni štite tkivo koje je osjetljivo na testosteron: na taj način testosteron više ne može uticati na prostatu.
Kombinovana terapija
Testosteron se proizvodi u testisima i nadbubrežnim žlijezdama. Orhiektomija i tretman LH-RH analozima samo zaustavljaju produkciju testosterona. Zbog toga se ponekada prepisuju antiandrogeni uz orhiektomiju ili terapija LH-RH analozima.
Seksualna želja i potencija (erekcija) se smanjuje kao rezultat hormonalnog tretmana.
Kako se testosteron više ne stvara mogu se javiti valunzi i otok grudi sa bolnim bradavicama. Valung znači da pacijent osjeća toplinu nekoliko minuta a vrat i lice pocrvene. Ove tegobe se najčešće mogu ublažiti odgovarajućim lijekovima.
Živjeti sa karcinomom prostate
Sve u svemu, vidi se da urolog ima na raspolaganju mnogo metoda za liječenje. Na nesreću, kompletno liječenje nije uvijek moguće. Rast tumora može biti zaustavljen a tegobe ublažene tako da je još uvijek moguć aktivan život. Urolog prati dalji tok bolesti i sprovodi lakši adekvatan tretman.
Praktični savjeti o uzimanju lijekova
Veoma je važno da se uzimaju lijekovi po instrukcijama urologa. Lijekovi djeluju samo ako se pravilno koriste.
Slijedi nekoliko praktičnih savjeta:
- lijekovi se drže po propisanim uslovima,
- lijekovi se uzimaju u određeno vrijeme, po mogućnosti u toku obroka ukoliko nije drugačije savjetovano;
- bolesnik u slučaju nekih simptoma nakon upotrebe propisanog lijeka treba da konsultuje urologa ili farmaceuta.
Zablude
Karcinom nije zarazan, pa ni karcinom prostate.
Nije istina da uklanjanje prostate operacijom uvijek dovodi do impotencije. Impotencija može ponekad biti posledica operacije.
Nije istina da uklanjanje prostate operacijom uvijek dovodi do nevoljnog ispuštanja urina. Ponekada je ovo neizbježan rezultat
operacije, ali je to izuzetak, vezan najčešće za ekstenzitet operativnog zahvata.
Fiziologija prostate
Prostata luči sekret koja ulazi u sastav sjemene plazme. Količina sekreta iznosi 0,5-2 ml dnevno. U momentu ejakulacije, kontrakcija glatkih mišića oko žlijezdanih meškova i kanala dovodi do izbacivanja sekreta u prostatičnu uretru, pre nego što tamo dospe sekret sjemenih kesica.
Glavni sastojak sekreta prostate je voda, u kojoj se nalaze ostali sastojci, u koncentraciji koja je približno izosomatska sa plazmom. Sekret prostate sadrži znatno veće količine natrijuma, kalijuma i kalcijuma nego plazma. Naprotiv, hloridi, bikarbonati i fosfati nalaze se u manjim količinama nego u plazmi. Od organskih anijona najvažniji su citrati (oko 160 mmol/kg vode). Za razliku od fruktoze, koja se stvara u sjemenim kesicama, prostata je glavni izvor limunske kiseline u sjemenoj plazmi. Stvaranje limunske kiseline je direktno zavisno od androgene stimulacije. Njena uloga nije tačno poznata. Zbog sposobnosti vezivanja kalcijuma vjeruje se da učestvuje u koagulaciji sjemene plazme. Takođe može učestvovati u aktivaciji kisele fosfataze.
Za sekret prostate karakterističan je visok sadržaj cinka, koji se u eksprimatu čovjeka nalazi u količini od 455±22 mikrograma/ml (Fair i Cardonnier, 1978.). Pomoću izotopa 65 Zn utvrđen je jako izražen afinitet prostate za cink. Od svih ispitanih organa prostata sadrži najveću količinu cinka. Sadržaj cinka je visok i u tkivu adenoma prostate, dok je smanjen kod adenokarcinoma. Smatra se da cink igra važnu ulogu u metabolizmu spermatozoida, koji se takođe nalaze u sastavu nekih “metaloenzima”. Cink u prostati djeluje kao antibakterijski faktor što je potvrđeno i u studijama in vitro. Količina cinka u sekretu smanjena je kod hroničnog bakterijskog prostatitisa.
Lipidi sjemene plazme potiču uglavnom iz prostate. Znatan dio totalnih lipida otpada na fosfolipide, naročito na cefalin. Jedan dio lipida je u rastvornom stanju. Veći dio je u obliku tzv. lecitinskih tjelešaca, koje nose taj naziv iz prošlosti, iako se danas zna da u njima nema lecitina. Lepidi se mogu vidjeti i u makrofagima, čija citoplazma sadrži brojne lipidne granule (colostrum corpucules).
Corpora amylacea (simpeksioni) su karakteristični za prostatu. Nalaze se u žlijezdanim meškovima, i u većim izvodnim kanalima. Imaju karakterističnu slojevitu strukturu, a veličina im varira od nekoliko mikrona do 2 mm. Simpeksioni nastaju kondenzacijom sekreta, a kada se impregnišu solima (kalcijum i magnezijum fosfati i karbonati) pretvaraju se u prave prostatične konkremente.
Prostata je glavni izvor spermina, čija količina u sjemenoj plazmi iznosi prosječno 50-350 mg %. U hemijskom pogledu spada u alifatične poliamine. Zbog pozitivnog naboja svojih molekula, iako izraženih alkalnih svojstava, lako se vezuje za kisele jone i molekule sa negativnim nabojem. Vezivanjem neorganskih fosfata za spermin nastaju krupni kristali spermin fosfata. Zapažen je odnos između količine spermina u sjemenoj plazmi i broja motiliteta spermatozoida. Spermin i drugi poliamini su u vezi sa procesima rasta ćelije, a pripisuje im se stimulatorni uticaj na metabolizam i funkcije organizma u cjelini. Oksidacijom poliamina nastaju aldehini koji daju karakterističan miris spermi. Aldehini djeluju toksično na bakterije i zato se misli da poliamini štite genitalni aparat od infekcije.
Za prostaglandine se prvobitno smatralo da su prostatičnog porijekla. Danas je međutim utvrđeno da su sjemene kesice glavni izvor prostaglandina. Sjemene kesice takođe stvaraju fruktozu fermente i proteinske materije važne za koagulaciju sperme. U humanoj spermi nađeno je 15 različitih tipova prostaglandina koji se svrtavaju u četiri grupe (A,B,C i E), prema strukturi ciklopentanskog. Za ovaj prsten vezana su 2 bočna lanca. Prema broju i položaju dvostrukih veza na bočnom lancu učinjena je dalja podjela unutar pomenutih grupa. U reproduktivnom aparatu muškarca preovlađuju prostaglandini grupe E. Prostaglandini imaju raznovrsna biološka dejstva. Vjeruje se da učestvuju u procesima erekcije, ejakulacije i transportu spermatozoida. Poslije izlivanja sperme u vaginu utiču i na transport spermatozoida u genitalnom aparatu žene. Izgleda da sperma infertilnih muškaraca sadrži manje prostaglandine E nego normalna sperma. Prostanglandini imaju važnu ulogu u postanku adenoma prostate. U sekretu prostate otkriveno je više fermenata. Fibrinolizin, fibrinogeneza i aminopeptidaza učestvuju u procesu likvefakcije spontano koagulisane humane sperme, što vjerovatno olakšava kretanje spermatozoida u ženskim polnim organima. Povećanje količine prostatičnog fibrinolizina, i sklonost ka raznim krvarenjima, uočena je u nekih bolesnika sa karcinomom prostate.
Kiselina fosfataza prostate je ferment čiji nivo upadljivo zavisi od stimulacije androgenim hormonima, dok kastracija i estrogeni imaju, naprotiv, negativan uticaj. Kiselina i alkalna fosfataza učestvuju u procesima defosforilacije (razlaganje estara fosforne kiseline). Normalno se kisela fosfataza ne izlučuje u krv direktno iz prostate. Masaža prostate i hiruški zahvati na prostati mogu dovesti do prodiranja ovog fermenta u cirkulaciju.
Prostata luči sekret koji ima alkalnu reakciju. Prema podacima iz literature eksprimat prostate je lako kiseo pH iznosi 6,5. Naprotiv, Fair i Cordinnier (1978.) su utvrdili da sekret prostate u većini muškaraca ima pH 7,31. Biohemijske karakteristike eksprimata prostate prema pomenutim autorima data su u sledećoj tabeli.
|
BIOHEMIJSKE OSOBINE EKSPRIMATA PROSTATE (Fair i Cordonnier) |
|
| PH | 7,31 ± 0,05 |
| Zinc | 455 ± 22 mikrograma/ml |
| Acidum citricum | 18,84 ± 0,72 mg/ml |
| Fructose | 160 ± 10 mikrograma/ml |
| zinc/fructose | 2,84 |
| Prostaglandin E1 | 43,46 ± 27,15 nanograma/ml |
| Acidum citricum/zinc | 41 |
| zinc/prostaglandin E1 | 10,5 x 103 |
| Fructose/prostaglandin E1 | 3,68 x 103 |
|
Fair W.R. and Cordonnier J.J.: Urol., 120 695, 1978. |
|
Alkalna reakcija sekreta prostate je veoma važna za fertilnu sposobnost spermatozoida. Vaginalni sekret je kiseo (pH 3,5-4,0), a spermatozoidi postaju optimalno pokretni tek kad je pH oko 6,0-6,5. Vjerovatno je da alkalni sekret prostate neutrališe acidnost ženskih polnih sekreta i tako povećava mobilnost spermatozoida. Alkalni karakter sekreta prostate važan je i za penetraciju antibakterijskih lijekova u prostatu. Kod hroničnog bakterijskog prostatitisa, zapaženo je povećanje alkalnosti sekreta prostate na oko 8,34 uz smanjenje sadržaja cinka, limunske kiseline, spermina i holesterola.
Liječenje BPH laserom
Pripremili: Prof.dr Bogdan Pajovic
Dr. Nemanja Radojevic
Dr. Marko Vukovic
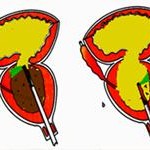
Riječ „laser“ je skraćenica od „Light Amplification by Stimulated Emission of Radiation“. Laser je moćan snop fotona koji predstavljaju čestice elektromagnetnog zračenja. Svi fotoni u snopu imaju istu talasnu dužinu i paralelan pravac kretanja. Laserski snop omogućava dejstvo velike energije na malu zonu tkiva. Posljedica je koagulaciona nekroza tkiva koju daje snaga od 60 W. Snaga od 100 W daje tzv. vaporizaciju tkiva (pretvaranje u paru). Oba procesa izazivaju značajan edem u okolnom tkivu. Kao komplikacija može se javiti zastoj mokraće.
Prvobitno su korišćena vlakna koja oslobađaju laserski snop svjetlosti na svome kraju („end-firing“). Sa ovim vlaknima teško je usmjeriti laserski snop na režnjeve adenoma. Usmjeravanje je lakše kroz vlakna koja oslobađaju laserski snop pod pravim uglom („side-firing“). Ako se koristi sistem TULIP (transurethral Ultrasound-guided Laser Induced Prostatectomy) usmjeravanje laserskog snopa je pomoću transuretralnog ultrazvuka. Metoda je teška i zametna za izvođenje. Posle nje su izraženi nadražajni simptomi (učestano, otežano i bolno mokrenje) i potrebna je dugotrajna kateterizacija. Zbog toga je metoda TULIP gotovo napuštena.
 Slika 1. Savremeno usmjeravanje laserskih zraka pod pravim uglom ( side-firing)
Slika 1. Savremeno usmjeravanje laserskih zraka pod pravim uglom ( side-firing)
Aparat UROLASE koristi vlakno koje oslobađa laserski snop bočno, pod pravim uglom. Vlakno nije u direktnom kontatku sa tkivom, već se snop usmjerava na 4 ili više tačaka na adenomu (nekontaktna primjena vlakna). Aparat ULTRALINE ima vlakna za kontaktnu i nekontaktnu primjenu. Iako se aparatom UROLASE postiže značajno smanjenje simptoma bolesti i poboljšanje protoka mokraće, neželjeni efekti liječenja su još uvijek značajni. Zbog jakog edema (otoka) tkiva prostate gotovo svi bolesnici imaju period zastoja mokraće u trajanju od 1-3 nedjelje. Dokle god traje retencija mokraće neophodna je kateterizacija bešike, a to izaziva bolove, osjećaj pečenja i druge komplikacije. Sem toga, aparatima koji izazivaju samo koaguliacionu nekrozu ne postiže se mjerljivo smanjenje veličine prostate.
Bolji efekat se postiže aparatima koji omogućavaju vaporizaciju tkiva (razaranje tkiva uz oslobadjanje vodene pare i ugljovodonika). Pri primjeni odgovarajuće energije može se postići i neposredna kavitacija (stvaranje šupljina) u tkivu prostate. Transuretralna evaporacija prostate (TUEP) laserom često daje poboljšanje protoka mokraće, koje se može uporediti sa efektima elektroresekcije (TUR) prostate. Prema iskustvu nekih urologa vlakna koja bočno oslobadjaju laserski snop imaju malu sposobnost vaporizacije. Mnogo bolji efekat postiže se primjenom vlakana koja se ubadaju u tkivo prostate i u direktnom kontaktu sa tkivom, na svom kraju izazivaju efekt vaporizacije. Ova metoda je poznata kao intersticiijalna laserska koagulacija (ILC). Jedan od najpoznatijih aparata za ILC je INDIGO 830.

Slika 2. Aparat za transuretralnu evaporaciju prostate (TUEP)
Preimućstvo intersticijalne laserske koagulacije zasniva se na neposrednom termičkom dejstvu na tkivo adenoma (vaporizacija), bez oštećenja uretre. Smanjenje veličine prostate je veće nego pri korišćenju vlakana koja se nalaze u uretri i bočno oslobadjaju laserski snop, pri čemu samo vlakno nije u kontaktu sa hiperplastičnim tkivom.
 Slika 3. Prikaz tehnike vaporizacije tkiva prostate
Slika 3. Prikaz tehnike vaporizacije tkiva prostate
Dosadašnja iskustva pokazuju da je liječenje intersticijalnom laserskom koagulacijom i vaporizacijom tkiva („laser prostatektomija“) superiornije od bilo koje invazivne neoperativne metode lečenja. Metoda ILC može nesumnjivo da smanji opstrukciju izazvanu sa BPH. U poredjenju sa TUR prostate krvarenje u toku i poslije primjene lasera je znatno manje. Hospitalizacije je kraća, ali su efekti „laser prostatektomije“ manje neposredni, pa je potreba za kateterizacijom bešike duža nego posle TURP. I nadražajni simptomi traju duže, ponekad više nedelja. Naknadna elektroresekcija prostate (TURP) potrebna je kod 8-30% bolesnika. Rezultati „laser prostatektomije“ su nepredvidljivi, a udaljeni rezultati (posle 5, 10 ili više godina) takodje nisu poznati. Aparatima koji koriste vlakna sa bočnim snopom i pod kontrolom oka (Vizuelna Laserska Ablacija, VLAP) mogu se liječiti manje prostate, najviše do 50 g težine. Veličina adenoma nije faktor ograničenja za intersticijalnu lasersku koagulaciju (ILC). Primjena lasera nije opasna ni za pacijenta, ni za ljekara ako se primijene predviđene mjere zaštite (nošenje specijalnih naočara, itd.)
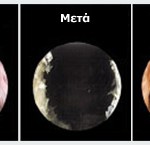 Slika 4. Direktni prikaz efikasnosti primjene lasera na tkivo prostate kod BHP
Slika 4. Direktni prikaz efikasnosti primjene lasera na tkivo prostate kod BHP
Za transuretralnu resekciju prostate može takodje da se koristi energija lasera. Za resekciju prostate je najpogodniji Holmium laser. Resekcija prostate Holmium laserom po efikasnosti može se uporediti sa TURP i enukleativnom adenomektomijom. Rizik od krvarenja poslije resekcije Holmium laserom je manji nego poslije hirurške adenomektomije. Trajanje hospitalizacije i nošenje stalnog katetera je takođe kraće u poređenju sa operacijom. Resekcija Holmium laserom može da se izvodi kod svih anatomskih tipova BPH. Sve metode liječenja laserom podesne su naročito za bolesnike sa velikim rizikom od operacije. Potrebna je, međutim, veoma skupa aparatura i posebno uređene prostorije, radi zaštite od oštećenja očnih struktura.
RANA DIJAGNOZA I PREVENCIJA KARCINOMA PROSTATE


ZNAČAJ RANE DIJAGNOZE
I pored značajnog napredka hirurške tehnike, kao i tehnike spoljašnjeg zračenja i razvoja brahi terapije, još uvjek nije moguće dokazati da bilo kojom metodom može se smanjiti smrtnost izazvana karcinomom prostate što predstavlja kontraverznu misao
Nama ostaje da razmišljamo o ranoj detekciji ili skriningu u pokušaju da se smanji stopa mortaliteta. Ponekad je vrlo teško razlikovati skrining od rane detekcije.
U širem smislu , skrining je istraživanje koje inicira ljekar tragajući za odredjenom bolešću u asiptomatskoj populaciji.
Za razliku od rane detekcije, koja podrazumjeva pokušaj utvrđivanja takvog stanja, kod pacijenata koji traže medicinsku pomoć tako da ne shvataju da imaju bolest.
U svakom slučaju, kada ljekar počne sa dijagnostikom pacijent je uključen u ranu detekciju
Da bi imalo smisla primjeniti skrining za određenu bolest, potrebno je da ta bolest ima visoku prevalenciju javoznanja, inače bi testiranje poredsdtavljalo veliko materijalno opterećenje. Karcinom prostate ispunjava sve ove uslove.
Sredinom osamdesetih godina prošlog vijeka preporučeno je rano otkrivanje asimptomatskog karcinoma prostate na bazi premise da je samo u intraprostatičnom stadijumu moguće kurativno liječenje
Otkriće je „prostate specific antigen“ (PSA) značajan, mada ne i idealan serumski marker karcinoma prostate u znatnoj mjeri je olakšalo klinički („screening“).
Određivanje nivoa PSA u krvi (od 1985) predstavlja jednostavnu i široko primjenljivu „screening“ metodu u populaciji muškaraca između 50. i 75. godine života, kada se obično javlja karcinom prostate.
U toku su brojna ispitivanja u SAD i Evropi koja treba da pokažu da li rana dijagnoza i blagovremeno liječenje mogu da smanje mortalitet karcinoma prostate.
U toku su brojna ispitivanja u SAD i Evropi koja treba da pokažu da li rana dijagnoza i blagovremeno liječenje mogu da smanje mortalitet karcinoma prostate.
Metodom slučajnog izbora kod svakog šestog muškarca rađen je „screening“ svake treće godine u toku 12 godina, dok su ostali služili kao kontrola.
Sandblom i sar. (2009) su na bazi ovog ispitivanja zaključili da je „screening“ u opštoj praksi efikasan način rane dijagnoze karcinoma prostate u lokalizovanom stadijumu bolesti
PSA skrining ima za cilj da otkrije karcinom prostate u ranom, kurabilnom stadijumu bolesti.
Međutim, još nije ustanovljeno da li skrining u opštoj populaciji muškaraca sa rizikom oboljevanja može da smanji mortalitet od karcinoma prostate u poređenju sa kontrolnom populacijom
Evropska randomizovana studija (European Randomized Study of Screening for Prostate Cancer, ERSPC) ima kao glavni cilj upravo odgovor na ovo pitanje. Završetak studije očekuje se krajem 2010.godine.
Roterdamska sekcija ERSPC je uporedila morfološke karakteristike tumora u vrijeme dijagnoze u skrining populaciji (n=21.210) u poređenju sa kontrolnom populacijom (n=21.166). Obuhvaćeni su muškarci starosti 55-75 godina.
Podaci Roterdamske grupe ERSPC ukazuju da je stepen detekcije karcinoma bio značajno manji u kontrolnoj grupi, a da su karcinomi u skrining grupi imali povoljnije morfološke karakteristike i povoljniji „PSA progression free survival“ poslije radikalne operacije.
Nema sumnje da je rano, agresivno liječenje karcinoma u intraprostatičnom stadijumu jedini način da se postigne njegovo izlječenje.
Sa druge strane nema definitivnih dokaza da „screening“ u opštoj populaciji može da smanji specifični mortalitet.
Udruženje urologa Njemačke formiralo je multidisciplinarnu grupu koja je razradila smjernice („guidelines“) za ranu detekciju karcinoma prostate (Luboldt i sar., 2008).
Ova grupa ne preporučuje „screening“ u opštoj populaciji.
Umjesto toga, muškarce starosti 50-70 godina treba detaljno obavijestiti o pozitivnim i negativnim stranama rane detekcije na bazi određivanja PSA, da bi zajedno sa svojim ljekarom donijeli o tome odluku.
Pomenuta „guideline development group“ donijela je važne preporuke za urološku praksu.
Kandidati za ranu detekciju su zdravi muškarci starosti 50-75 godina.
Očekivana dužina života („life expectancy“) treba da je veća od 10 godina.
Pacijenta treba detaljno informisati o koristi od rane detekcije (dijagnoza u kurabilnom stadijumu), kao i o rizicima od različitih metoda liječenja
Pacijentu treba objasniti da povećana vrijednost PSA ne znači neminovno da u prostati postoji karcinom.
Povećan nivo PSA je, međutim, važan parametar za odluku o biopsiji.
Ako je PSA manji od 4 ng/ml karcinom se otkriva u oko 10% bolesnika, od kojih je 90% u intraprostatičnom stadijumu. Kada je PSA između 4 ng/ml i 10 ng/ml procenat pozitivnih biopsija raste na oko 21%, pri čemu je 70% ovih karcinoma ograničeno na prostatu.
Ako je PSA veći od 10 ng/ml karcinom se otkriva u oko 50% biopsija, pri čemu je samo polovina u lokalizovanom stadijumu.
Iz navedenih podataka se vidi da određivanje PSA ima nisku specifičnost.
Ni „normalne“ vrijednosti ne isključuju karcinom.
Tako pri vrijednostima tPSA 1-2,99 ng/ml „detection rate“ iznosi 9,4%, a između 3 ng/ml 14 ng/ml čak 21%.
Kada je ukupni PSA (tPSA) između 4 ng/ml i 10 ng/ml individualni rizik od otkrića karcinoma kreće se u širokom rasponu od 8% do 56% (Catalona i sar., 2008). U ovoj, tzv. „sivoj zoni“ pozitivna je prosječnost jedna od 4-5 biopsija.
ZNAČAJ ODNOSA F/T
Da bi se povećala dijagnostička vrijednost PSA i olakšalo donošenje odluke o biopsiji preporučeno je određivanje slobodnog PSA („free PSA“) i njegovog odnosa sa tPSA (tzv. F/T odnos ili procenat slobodnog PSA
Određivanje fPSA malo povećava cijenu testiranja, a značajno povećava procjenu rizika od razvoja karcinoma u narednih 5 godina.
Visoke vrijednosti F/T (veća od 0,25) upućuju na benignit (Catalona i sar., 2006
Aus i sar. (2009) našli su, takođe, da je nizak odnos F/T udružen sa značajno većim rizikom od nalaza karcinoma prostate u narednih 5 godina.
Kumulativni rizik od nalaza karcinoma prostate kod muškaraca sa tPSA između 6 ng/ml i 9,99 ng/ml prikazan je na tabeli (Aus i sar., 2006).
| F/T odnos | Rizik od karcinoma |
| Manji od 0,10 | 80% |
| 0,10-0,20 | 46% |
| Veći od 0,20 | 21% |
Tabela: Kumulativni rizik od karcinoma prostate
Kada su vrijednosti F/T manje od 0,10 kumulativni rizik iznosio je 80%. (Rohel i saradnici 2007.)
ZNAČAJ cPSA I ODNOSA C/T
PSA vezan za alfa 1-antichymotripsin („complexed PSA“, cPSA) čini najveći dio PSA u krvi, što olakšava njegovo mjerenje.
Sem toga, cPSA je stabilniji od tPSA, čije mjerenje zahtijeva određene uslove i daje tačnije vrijednosti kada se određuje u plazmi, a ne u serumu.
Za razlikovanje BPH od karcinoma tačnije rezultate daje određivanje odnosa C/T u poređenju sa F/T odnosom (Espana i sar., 2009).
Odnos C/T veći od 0,8 govori u prilog postojanju karcinoma prostate.
Martinez i sar. (2007) našli su da se distribucija tPSA i cPSA značajno razlikuje kod bolesnika sa lokalizovanim u poređenju sa lokalno uznapredovalim karcinomom prostate. Odnos C/T je takođe pouzdaniji za određivanje finalnog patološkog stadijuma bolesti kod klinički lokalizovanog karcinoma prostate.
Poznato je da i nove molekularne forme PSA poboljšavaju razlikovanje BPH od karcinoma prostate. Tako su „benigni“ PSA i InPSA u jasnoj korelaciji sa benignim oboljenjem.
Već je utvđeno da PCA3/DD3, Hepsin i PSMA u kombinovanoj primjeni mogu sa 100% tačnosti da razlikuju kancersko od BPH tkiva (Landers i sar., 2007).
PCA3 – GENETSKI OZNAČIVAČ KARCINOMA PROSTATE
PCA3 je novi genetski test koji se upotrebljava u slučajevima kada je potrebno razlučiti da li je indikovana ili ne biopsija prostate.
To je novi genetski – based test.
On nije zamjena za PSA. To je dodatni alat koji će pomoći u odlučivanju da li je kod pacijenta kod koga imamo sumnju na karcinom prostate indikovana biopsija prostate ili ne.
PCA3, je za razliku od PSA, prostata specifičan. Značajno je napomenuti da PCA3 izlučuju ćelije prostatičnih acinusa i da na njegov nivo ne utiče veličina prostate. Zbog toga PCA3 daje vrlo korisnu informaciju o odlučivanju kada je potrebna biopsija prostate.
Visok PCA3 označava povećanu vjerovatnoću pojave pozitivne biopsije, odnosno prisustvo ćelija karcinoma u prostati.
Nizak PCA3 označava smanjenu vjerovatnoću pozitivne biopsije, samim tim i indirektno riješava dilemu o postojanju karcinoma prostate ili ne.
 procedura sakupljanja PCA3
procedura sakupljanja PCA3
 u regionu se ispitivanje vrsi jedino u Zagrebu i Rijeci
u regionu se ispitivanje vrsi jedino u Zagrebu i Rijeci
MJESTO BIOPSIJE U SKRINING PROGRAMU
Biopsija se obično preporučuje kada je nivo PSA veći od 4 ng/ml, mada je neki autori preporučuju već od 3 ng/ml. U grupi muškaraca starosti 45-70 godina, čiji je tPSA bio 1,0-2,99 ng/ml, a F/T odnos manji od 0,20 sekstantnom biopsijom karcinom je otkriven u oko 10% biopsija (Lujan i sar., 2007).
Biopsija je takođe indikovana ako DRE ili TRUS prostate pobuđuju sumnju na karcinomu prostate.
Epstein (2008) je iznio mišljenje da je karcinom klinički nesignifikantan ako je volumen karcinoma manji od 0,5 cm3, Gleasonov skor 2-6, F/T odnos veći od 0,15, ako je karcinom nađen u samo 1-2 cilindra, sa zahvatanjem manje od 50% dužine.
Pošto je oko 10% biopsija pozitivno pri vrijednostima tPSA od 1-3 ng/ml, pri čemu oko 70% ovih karcinoma spada u klinički značajne može se zaključiti da je detekcija karcinoma opravdana i pri niskim vrijednostima PSA (Lujan i sar., 2007).
Nejasan ili negativan nalaz ne isključuje karcinom
Rastuće vrijednosti PSA, nalaz prostatične intraepitelne neoplazije, ili nalaz atipične proliferacije sitnih acinusa ukazuje na potrebu da se ponovi biopsija kroz 6 mjeseci
POZITIVNA PORODIČNA ANAMNEZA
I dok je „screening“ u opštoj populaciji muškaraca kontroverzno pitanje smatra se da je veoma koristan ako je porodična anamneza pozitivna, ili pri postojanju urološke simptomatologije.
Može se izvoditi i kod asimptomatskih muškaraca starosti 50-70 godina koji žele da se uključe u program rane detekcije.
Rana detekcija karcinoma prostate sprovodi se jednostavnim određivanjem tPSA i fPSA (ili cPSA) u krvi, dok se DRE i TRUS izvode u slučaju nalaza povećanih vrijednosti PSA.
Kod muškaraca starijih od 60 godina PSA se određuje jedanput godišnje, a kod mlađih svake 2-3 godine.
PREVENCIJA KARCINOMA PROSTATE
Poslije 50.godina života svaki šesti muškarac oboli od ovog karcinoma.
Nažalost, ne postoji sigurna metoda prevencije karcinoma prostate. Ipak, čini se da je izvjesnim metodama prevencija moguće smanjiti rizik od pojave karcinoma prostate
U mjere prevencije spadaju:
- način ishrane,
- primjene nekih hemijskih materija i vitamina,
- kao i određenih ljekova (finasterid, androgeni hormoni).
Primarna prevencija ima za cilj da smanji incidenciju karcinoma, a sekundarna prevencija treba da uspori njegov razvoj.
NAČIN ISHRANE
Epidemiološka ispitivanja pokazuju da je karcinom prostate 10-100 puta češći u SAD i Zapadnoj Evropi nego u zemljama Azije i, posebno, u zemljama Dalekog istoka.
Tipična ishrana Japanaca sastoji se od pirinča, žutog i crvenog povrća, ribe i voća. U mnogim zemljama Azije takođe se dosta koristi zeleni čaj i produkti od soje, koji sadrže fitoestrogene (flavonoidi, izoflavonoidi).
U soji se nalaze sastojci koji inhibiraju aktivnost 5-alfa reduktaze i tirozin-kinaze, a svojim estrogenim dejstvom mogu da utiču na razvoj hormono-zavisnog karcinoma prostate.
Mnogi autori smatraju da ishrana bogata životinjskim mastima povećava rizik od karcinoma prostate, ali su rezultati ispitivanja protivrečni.
Ravery (2008) navodi da je od 11 prospektivnih studija samo jedna pokazala da neki sastojci životinjskih masnoća mogu biti povezani sa karcinomom prostate.
Smatra se da omega-6 masne kisjeline povećavaju rizik od karcinoma prostate, dok ga omega-3 masne kisjeline smanjuje.
Sve češće se ističe da antioksidantna sredstva imaju potencijalno protektivno dejstvo na razvoj karcinoma. Ispitivanja zaštitnog dejstva vitamina A i C dala su protivrečne rezultate. Za vitamin E, selen i likopen se smatra da imaju hemoprotektivno dejstvo.
U placebo kontrolisanoj studiji 974 muškarca pokazalo se da dnevni unos 200 mikrograma selena smanjuje rizik od pojave karcinoma prostate za 63% u poređenju sa placebom, u toku kontrolnog perioda od prosječno 2,5 godina (Clark i sar., 2008)
Lycopen“ je materija iz familije karotenoida, mada se u organizmu ne transformiše u vitamin A. Likopen se u znatnim količinama nalazi u paradajzu, kajsijama, lubenici i grejpfrutu. U mnogim ispitivanjima nađena je korelacija između unošenja likopena i smanjenog rizika odkarcinoma prostate (Kinsky, 2006).
MEDIKAMENTNA PROFILAKSA
Prevencija karcinoma prostate moguća je samo na bazi poznavanja biomolekulskih promjena koje se nalaze u osnovi karcinogeneze
Pošto je poznavanje molekulske biologije karcinoma prostate još nedovoljno sasvim je razumljivo zašto je prevencija samo daleki ideal kojem se teži. Mogućnosti savremene medicine u tom pogledu su veoma ograničene.
Velika pažnja posvećena je poslednjih godina inhibitorima 5—alfa reduktaze i, u novije vrijeme, androgenim hormonima.
Dutasterid i finestrid su sada jedini dokazani agensi za smamnjenje rizika od karcinoma prostate. (upadate on hemoprevention or prostate cancer(Stope, Androle – Division of Uorology, Washington University, USA, march 2010.)
